▶ 不眠症とは何か? 睡眠不足との違いとは
・・・そもそも不眠症とはどういう状態をいうのでしょう? ただの睡眠不足とはどう違うのでしょうか。
簡単にいうと不眠症とは、睡眠時間をちゃんととっている(横になっている)にもかかわらず、眠れない状態のことです。かたや、十分な睡眠時間を確保していないのが睡眠不足。私は通常、成人であれば7時間半から8時間くらいの睡眠時間を推奨しています。しかし仮に8時間、ベッドで横になっていたとしても、5〜6時間しか眠れず、そのせいで昼間、頭がボーッとするとか疲れがとれないといった症状があれば、不眠症ということになるでしょう。
ただし、大事なプレゼンの前日の晩など一時的に眠れないだけなら、あまり問題になりません。逆に、不眠のトリガーになるような大きなイベントがないのに不眠が続くようであれば、不眠症の疑いがあります。
眠れない状態が3カ月未満で、放っておいたら勝手に治るようなものを急性不眠症や短期不眠症といい、3カ月以上続くなら慢性不眠症といいます。日本人の場合は不眠症というより睡眠不足の人が多いので、まずは睡眠時間が確保できているかどうかを確認してください。
そのとき大事なのは、「質より量」という考え方です。睡眠時間が足りていないのに、「睡眠の質を上げることで量を補ってやろう」という人がたまにいますが、睡眠に関してはまず量を確保しないことには質がついてきません。なぜか日本人は「短時間でも深く眠れてスッキリ」というパターンが好きなのですが、深く眠るためにはある程度長く寝ることが必要です。
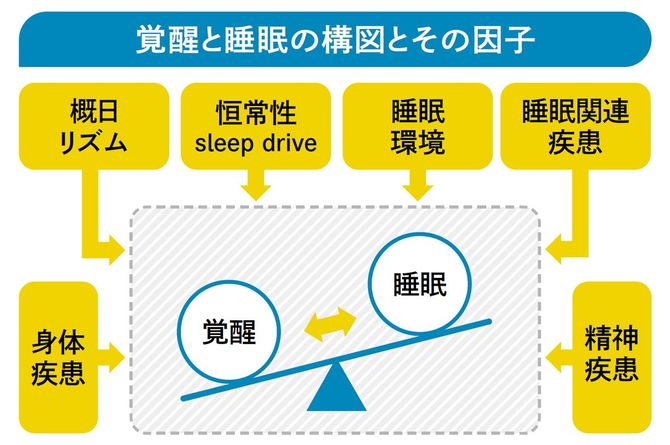
では、なぜ人は不眠症になるのでしょうか。通常、人間の体は一定の時間がくると覚醒モードと睡眠モードが自動的に入れ替わるようになっています(概日リズム)。ただし、人間の体は生き延びるために睡眠モードより覚醒モードが優先されるようにできています。敵に襲われそうなのに睡眠が優先されてはサバイブできないからです。
▶ 不眠症の原因は人によって違ってくる
だから何らかの理由で覚醒モードが強くなりすぎると、覚醒と睡眠のバランスが崩れ、覚醒モードに傾いた「過覚醒」の状態になってしまいます。過覚醒を引き起こす要因は多岐にわたり、それが図のシーソーのまわりにある6つの因子です。
たとえばシーソー左下の「身体疾患」が不眠の原因になっている場合、体のどこかに痛みがあるケースが考えられます。慢性的な腰痛があるだけでも、過覚醒になってしまうのです。
あるいは右上の「睡眠関連疾患」。この典型が睡眠時無呼吸症候群で、肥満や顎が小さかったりして気道が狭くなると、睡眠中に数秒間呼吸が止まり、眠りが浅くなってしまうことがある疾患です。このような場合は睡眠専門医にかかることをお勧めします。
もしくは右下の「精神疾患」です。うつ病になると眠れなくなることはよく知られていますし、そこまでいかなくても、子供の受験が心配だとか、会社の資金が足りないとか、そんな「寝ている場合じゃない」状況に陥ると、過覚醒=不眠が引き起こされます。
つまり不眠症の原因には実にさまざまな要素がからまりあっていて、「上司と揉めているのが50%、家族の悩みが30%、腰痛が10%、その他10%」といった具合に、人それぞれ原因も割合も違います。だから「こうすればあなたは眠れる」とズバッと言えないのが、医師にとって悩ましいところなのです。
▶ 睡眠薬は眠れるが不眠症自体は治せない
そして睡眠薬にできることは、覚醒と睡眠のバランスを一時的に正すことだけ。まわりの6つの要因には効きません。睡眠薬は対症療法的には効きますが、不眠症そのものを完治させることはできないのです。
だから不眠の本当の要因にまったくアプローチをしないまま睡眠薬だけを飲んでいると、薬をやめた途端、また同じような不眠症が戻ってきます。不眠の本当の要因を突き止めるには時間がかかりますし、突き止めたところで、なかにはいかんともしがたい要因もあります。そこは医師とよく相談し、心理的なものが原因なら心理士による非薬物療法を試すなどして解決を目指すことになります。
ですから、睡眠薬の正しい飲み方というのは実はなかなか難しい。ただし「これだったら医師として安心して見ていられるな」という場合もあって、それは短期の不眠症の場合です。たとえば仕事で一晩徹夜をしたら、うまく眠れなくなってしまった。でも明日はベストの体調で臨みたい。だから今夜だけ睡眠薬を飲むけれど、それ以外のときは飲みません、というような飲み方であれば、それほど心配せずに見ていられます。
「睡眠薬は怖い」というイメージを持っている人は多いかもしれませんが、医師の指導のもとで正しく使えばそれほど無闇に怖がるものでもありません。睡眠薬には大きく分けて「睡眠を増強する薬」と、「覚醒を抑える薬」の2種類があります。今までは前者が主流でしたが、後者のほうが、副作用が少なく安全性が高いという報告があり、最近はそちらがよく処方されます。
少し前のドラマや小説には、登場人物が睡眠薬を大量に飲んで自殺する場面がよくありました。しかし現在は、睡眠薬の大量服薬で自殺することはほとんど不可能になっています。なぜなら、いまの薬は人間の胃袋に入る以上の量を飲まないと死ねないように作られているのです。もちろん、そうでない睡眠薬もまだありますが、一般的に用いられるような薬ではありません。
昔の「睡眠薬=危ない」というイメージは、「睡眠を増強する薬」の副作用が大きかったことからきているのでしょう。具体名をあげると、バルビツール酸(フェノバルビタール)というグループの薬です。これは人を眠らせると同時に呼吸中枢の働きも抑制するので、飲みすぎると死に至ることがありました。そのため、すでに睡眠薬として使われなくなっています。
その後、バルビツール酸に比べれば安全なベンゾジアゼピン系という薬が出ましたが、大量服薬するとやはりまだ呼吸抑制が起こる可能性がありました。そこで非ベンゾジアゼピン系という薬が登場し、一世を風靡したのです。
ただしこの薬は、睡眠を増強させるだけで覚醒を下げてくれない。覚醒が高いまま睡眠を上げると、パラソムニア(睡眠時随伴症)といって本人も知らないうちにおかしな行動をとることがあります。特に高齢者にそれが起こりやすいとわかってきました。
しかも高齢者の場合、寝ぼけて歩くと転んで骨を折りやすい。子どもの骨折と違って治りにくいので、寝たきりになってしまう。そうすると、どんどん全身の機能が低下して、そのままお亡くなりになるようなことも起きかねません。そのため現在はこちらの薬も避けるようになっていて、代わりにオレキシン・ハイポレクチン受容体拮抗薬が処方されるようになっています。
▶ 耐性ができるのは事実 長期服用は医師と相談
ほかにも睡眠薬として用いられる薬として抗ヒスタミン薬があります。これは花粉症や乗り物酔いの薬などにも使われる市販薬で、飲んだら眠くなるのは、使ったことのある人であれば体感としてわかるでしょう。最近、花粉症の薬では「昔の薬と比べて眠くなりにくい」ことをアピールするものも出てきていますが、これも用量が多ければ眠くなります。
どんな薬にもいえることですが、副作用のない薬はありません。何回か試してみて、その用量で大丈夫だったら、その人にとっては大丈夫だといえるでしょう。ただしほかの人にもそうだとはいえないので、「これ飲んですごくよかった。君も飲みなよ」と他人に薦めることは絶対にやめてください。医師の指導のもとで定期的に血液検査などを行い、「腎臓も肝臓も、副作用は出ていませんね」と確認しつつ服用するのが一番安全です。
おそらく多くの人が恐れているのは、「睡眠薬を飲んだら、ずっと飲み続けていなければ眠れなくなってしまう」ということではないでしょうか。つまり、薬に耐性ができてしまう。これは実際によく起こります。
でも、それは人間の体の正しい働きでもあります。薬を飲むというのは、ある受容体に効く成分を外から取り入れるということ。そうやって外から取り入れる量は、人間の本来の作用で出てくる量をはるかに凌駕します。すると体は「これは多すぎる」と判断して、その薬に対応する受容体の量をちょっとずつ減らしていく。これが「耐性ができる」ということです。だから睡眠薬も毎晩飲んでいると受容体の量が減っていくので、効かなくなってきます。
でも薬を飲むのをしばらくやめたら、受容体の量はまた元に戻る。これを「休薬」や「ドラッグホリデー」といいます。適切な休薬の期間をとるためにも、睡眠薬の長期服用には医師の指導が欠かせません。
▶ 睡眠薬は眠くするだけ スッキリ起きられない
睡眠薬への期待といえば、「睡眠薬を飲んでも翌朝はスッキリ目覚めたい」という要望がとても多いです。こういう意見を聞くたびに、変な話ですが、私は睡眠薬に同情してしまいます。夜はしっかり眠くなり、それでいて翌朝は眠気が残らずスッキリするという、正反対の作用を同時に期待されるというのは矛盾した話です。本来、睡眠薬ができるのは人を眠くすることだけ。その作用が朝には消えていてほしいというのはなかなか二律背反した命題で、両立させるのは難しい。
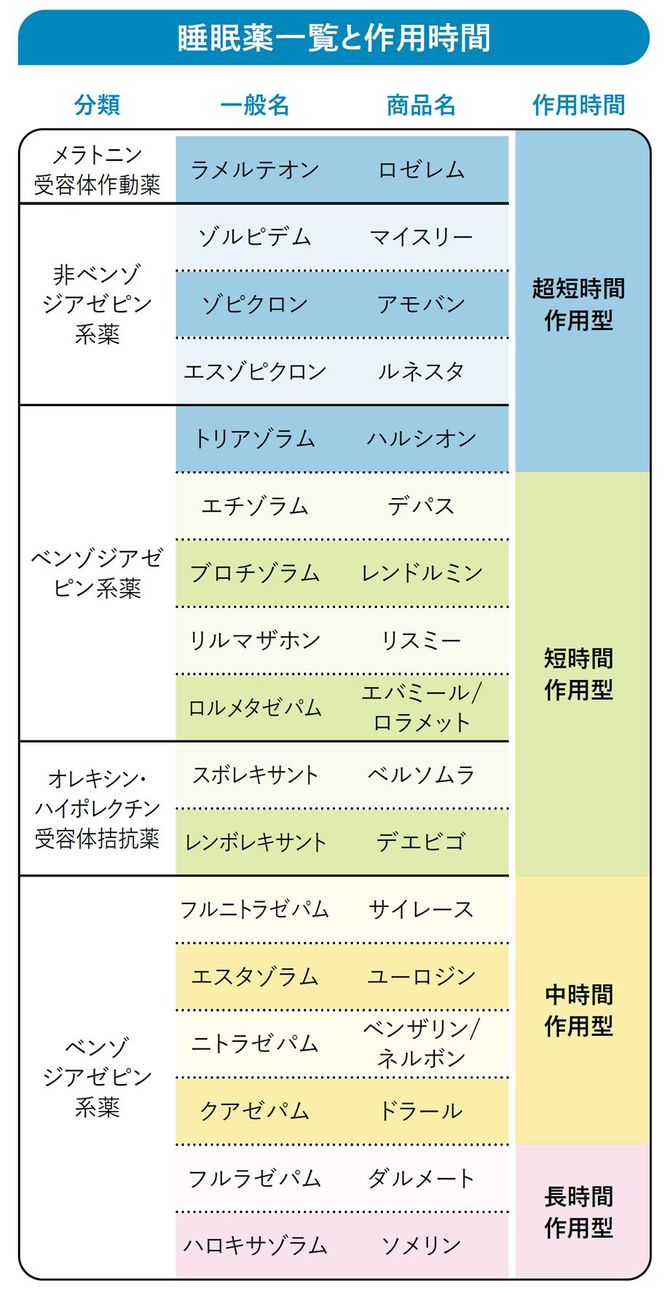
では製薬会社がどうやってこの無茶な要望に応えているかというと、薬の作用時間を短くすることで対応しています。昔は効果がダラダラと長く続く薬が多かったのですが、そうすると、「持ち越し効果」といって、朝起きたときにまだ薬が抜けきっておらず、ボーッとすることがよくありました。最近はそれがないように、作用時間を極端にギュッと縮めた薬がほとんどです。たとえばメラトニン受容体作動薬などは「超短時間作用型」なので、すぐに入眠できても、夜中に目が覚めてしまうこともありえます。
つまり、しっかり眠くなるけれど、時間が経ったらスパッと効き目がなくなってほしいというのは、人間の薬物生理、薬物動態からいってほぼ無理です。睡眠薬を飲んだ翌朝のちょっとボーッとする感じは、ある程度は仕方ありません。睡眠薬の服用中は日中の居眠りに気をつける必要があります。
こういうと、「やっぱり睡眠薬は怖いですね。それよりサプリや栄養補助食品などのほうが安全ですよね」と言われますが、これらはあまり効き目が強くないようにできています。ということは持ち越し効果もあまりないので、パッチリ目が覚めます。
ただ、眠くなるかどうかといえば、そこは効く人と効かない人がいます。万人に確実に効いたら薬になってしまうので、興味のある人は試してみるしかないでしょう。
それ以外にも眠くなるようなものは、けっこうあります。代表的なのがお酒。ほかにもリラックス効果があるとして最近流行っているのが、大麻から危険な成分を除いたCBD(カンナビジオール)です。これらは人をリラックスさせる効果はあるので、リラックスできないことが不眠の主な原因という人には効果があるかもしれません。
一方、お酒というのはアルコール中毒で亡くなる方がいるように、大量に飲むと呼吸中枢を抑制し、場合によっては呼吸が止まる物質です。もちろん急性アルコール中毒の状態になるまでには、相当強いアルコールを大量に飲まなければいけません。ただ問題は、お酒は薬ではないため、用量が決まっていないこと。だから、「ここまではいい」「ここからはダメ」といったことがなかなか言いづらいのです。「お酒と睡眠薬は一緒に飲まないでください」としか言いようがありません。
風邪薬や頭痛薬など眠くなる成分の入った市販薬と睡眠薬を併用するのもやめたほうがいいでしょう。たとえばずっと睡眠薬を服用している人が、どうも風邪気味なので、いつもの睡眠薬と一緒に市販の風邪薬も飲んだとしましょう。そのあとすぐに「ちょっと今から車を運転してコンビニに行ってくる」というのはやっぱり危ない。その後、記憶が飛ぶというようなこともありうるので、大事な商談があるときなども服用はやめたほうが無難でしょう。
なぜ記憶が飛ぶかというと、脳の記憶をためる部分(海馬)は機能停止したのに、一方では脳の会話を司る部分はまだ動いているというように、脳の部分によって機能停止のタイミングがちょっとズレることがあるからです。お酒を飲んで普通にしゃべっていたのに途中から記憶がないという人がいますが、それはこういう理由からです。
私たちのような脳神経内科の人間にとっては面白い現象ですけれども、非常に危ない現象でもあります。薬の作用や飲み合わせを覚えて判断するということができないと、やっぱり死に直結することがあるのは事実です。
▶ 難しいのが病院選び 根気よく探すしかない
今は「睡眠外来」というような専門の病院もありますが、不眠があって睡眠薬を処方してほしいという場合、最初の病院選びが難しいかもしれません。先に述べたように、不眠の原因は一つではないからです。
短期の不眠症で、2〜3日睡眠薬を飲んで、あとはもう使いません、というような飲み方であれば、近所の内科で処方してもらってもかまわないと思います。しかし50〜60代ともなると人生が複雑になっていますから、不眠の要因も複雑です。さらに、うつ症状や不安も多くみられるようになります。
明らかに精神的なものが原因で眠れない場合は精神科の医師にかかったほうがいいでしょう。うつ症状や不安を治療することで不眠症もよくなることが期待できます。
しかし、誰が「あなたは別の病院に行ったほうがいいですよ」とアドバイスするかというと、そこがなかなか難しい。睡眠専門医が、「あなたは○○科へ行ってください、あなたは○○科がいいでしょう」と振り分けられればいいのですが、実は睡眠とか不眠症についてはあまり医学部でも教えないのです。したがって、「どうして眠れないのか」を自分で考え、自分に合った医師を探していくしかないこともあります。
トライアル・アンド・エラーを繰り返すしかないかもしれませんが、根気よく探してみてください。