小児における高中性脂肪誘発性膵炎
Front Pediatr 2022; 10: 931336
重度の高中性脂肪血症(hypertriglyceridemia)は、小児患者における急性膵炎(acute pancreatitis)の代謝的原因として知られている。高中性脂肪血症血症誘発性急性膵炎(hypertriglyceridemia-induced acute pancreatitis: HTG-AP)の罹患率は、成人患者に比べ小児患者ではあまり分かっていない。成人における研究では、中性脂肪(triglyceride)が 1,000 mg/dL を超えると急性膵炎のリスクが高くなることが示唆されている。小児患者における重篤な高中性脂肪血症の原因として最も一般的なものは、脂質代謝の遺伝的疾患である原発性高中性脂肪血症、または中性脂肪代謝に影響を及ぼす疾患や暴露による二次性高中性脂肪血症である。
HTG-AP の病態生理として最も一般的な説は、膵リパーゼによる中性脂肪の遊離脂肪酸への加水分解が、内皮細胞や腺房細胞の損傷や虚血につながること、またカイロミクロンの増加に関連した粘性亢進である。
HTG-AP の重症度については、他の急性膵炎の原因と比較して様々な報告があるが、HTG-AP はより重篤な経過と合併症を伴う可能性があることを示唆するエビデンスは着実に増加している。
HTG-AP に対する治療的介入は、通常、食事制限、点滴およびインスリンによる入院管理が行われる。長期的な介入には、一般に、食事療法、体重管理、二次的原因のコントロール、かつ/または脂質異常症治療薬が含まれる。成人患者にはいくつかの治療的アプローチとアルゴリズムが存在するが、エビデンスに基づいた管理ガイドラインはまだ存在しない。
1. はじめに
高中性脂肪血症誘発急性膵炎 (hypertriglyceridemia-induced acute pancreatitis: HTG-AP) は、小児および青年期における疾患として認識されているが、その臨床像は完全には分かっていない。重症高中性脂肪血症(hypertriglyceridemia)と膵炎との関連についての初期の報告は、1800 年代半ばにまでさかのぼる。成人では、HTG-AP は胆石、アルコールに次いで急性膵炎(acute pancreatitis)の最も一般的な原因のひとつであり、症例の 1-10%を占めると推定されている。
小児における急性膵炎の年間発生率は、全体として年間 10 万人あたり 3.6-13.2 人と推定され、増加傾向にあるが、これは真の発生率の増加ではなく、認知度や検査の増加に関連している可能性がある。特発性急性膵炎は小児症例の 13-37%を占め、その原因としては、胆道疾患 10-30%、薬物療法 25%未満、感染症、外傷、全身疾患、代謝性疾患(HTG-APを含む)、遺伝性原因など様々である。
小児における HTG-AP の罹患率は十分に分かっていないが、急性膵炎の推定 2-7%は高中性脂肪血症または「代謝性原因」のカテゴリーに属する二次的なものである。小児の HTG-AP に関する公表されているデータは限られている。
本総説の目的は、HTG-AP の病因、臨床的特徴、急性期管理、予防について述べ、小児患者における HTG-AP を対象とした既存の文献や臨床ガイドラインを紹介することである。
2. 高中性脂肪血症の病因と病態生理
2-1. 原発性高中性脂肪血症
一次性高トリグリセリド血症は、典型的にはトリグリセリド (triglyceride) 合成または代謝の機能障害をもたらす単一遺伝子変異または多遺伝子の機能障害によって引き起こされる。最も一般的な疾患のいくつかを以下に要約する。
2-1-1. カイロミクロン血症
重篤な高中性脂肪血症の原因は、単一遺伝子変異によるカイロミクロン血症と多因子性/多遺伝子性カイロミクロン血症に分けられる。
単一遺伝子変異によるカイロミクロン血症は常染色体劣性遺伝の疾患で、家族性カイロミクロン血症症候群としても知られている。LPL、APOC2、APOA5、LMF1、GPIHBP1 の 5 つの遺伝子のいずれかに変異があると、それぞれリポ蛋白リパーゼ(lipoprotein lipase: LPL)、アポリポ蛋白 C-II、アポリポ蛋白 A-V、リパーゼ成熟因子 1、GPIHBP1 が欠損する。
この状態では、カイロミクロンの蓄積により空腹時中性脂肪濃度が高くなり、高比重リポ蛋白(High-Density Lipoprotein: HDL)と低比重リポ蛋白(Low-Density Lipoprotein: LDL)が減少する。重度の高中性脂肪血症により膵炎を再発することが多い。
多因子性/多遺伝子性カイロミクロン血症は、その名称が示すように、前述の単一遺伝子変異によるカイロミクロン血症の原因遺伝子のヘテロ接合体変異を含む複数の遺伝子、あるいは単一遺伝子変異によるカイロミクロン血症に類似した臨床症状を引き起こす複数の中性脂肪濃度を上昇させる遺伝子多型の組み合わせによって引き起こされる。
2-1-2. その他の原発性高中性脂肪血症の原因
重症度の低い高中性脂肪血症の原因は、多因子性/多遺伝子性高中性脂肪血症、複合型高リポ蛋白血症、異常 β リポ蛋白血症の 3 つのグループに分類することができる。
多因子性/多遺伝子性高中性脂肪血症は、以前は家族性高中性脂肪血症として知られていたが、現在のところ遺伝子座は同定されていない。高中性脂肪血症は通常成人期に発現するが、小児肥満のために小児での発現が増加している。この病態は、超低比重リポ蛋白(Very Low-Density Lipoprotein: VLDL)の過剰産生と中性脂肪を豊富に含むリポ蛋白の異化障害の結果、高中性脂肪血症を引き起こす。通常、患者は無症状で、中性脂肪濃度 は250-1,000 mg/dLである。
複合型高リポ蛋白血症は、以前は家族性複合型高中性脂肪血症と呼ばれていたが、複数の遺伝子座を持ち、複雑な病態生理を示し、その発現率は様々である。複合型高リポ蛋白血症は、典型的には VLDL とアポリポ蛋白 B-100 の過剰産生、脂肪細胞による脂肪酸の取り込みの減少、カイロミクロンレムナントのクリアランスの減少を特徴とする。このような患者は高中性脂肪血症に加えて LDL-コレステロール上昇を示すことがある。
異常 β リポ蛋白血症は、アポリポ蛋白 E 変異に加え、多因子の関与によって引き起こされる。その結果、カイロミクロン、IDL、VLDL レムナントの代謝異常が起こり、総コレステロールと中性脂肪が上昇する。二次的な外因性リスクがない限り、小児期には通常発現しない。
2-2. 二次性高中性脂肪血症
二次性高中性脂肪血症は、多くの疾患、環境因子、リスク因子から生じる。Blackett らの報告によると、二次性高中性脂肪血症のリスクには遺伝的背景と生育環境が重要な役割を果たしている。原発性脂質異常症患者のヘテロ接合体の親族は、アルコール、肥満、高リスク薬物などの増悪因子によって重篤な脂質異常症/高中性脂肪血症を発症する可能性がある。また、子宮内発育遅延、未熟児、小児肥満、思春期などの成長発育の特徴も脂質異常症や高脂血症のリスクを高める。
1 型糖尿病およびインスリン欠乏症は、ベースライン時および糖尿病性ケトアシドーシス(diabetic ketoacidosis: DKA)のような極限状態において、中性脂肪よびコレステロールの上昇との関連が知られているが、インスリン治療により改善する。逆に、肥満や 2 型糖尿病におけるインスリン抵抗性は、血清遊離脂肪酸(free fatty acid: FFA)の増加やインスリン刺激による肝における中性脂肪合成を引き起こし、VLDL や中性脂肪濃度を上昇させる。さらに、インスリン抵抗性患者では、カイロミクロン産生(およびその結果生じる高中性脂肪血症)はインスリンによる抑制の影響を受けにくい。
高中性脂肪血症と関連する他の臓器系の小児疾患には、肝臓(非アルコール性脂肪肝疾患、C 型肝炎、1 型グリコーゲン貯蔵障害)、腎臓(ネフローゼ症候群)、内分泌系(甲状腺機能低下症、成長ホルモン分泌不全症/先端巨大症、先天性全身性脂肪萎縮症 [congenital generalized lipodystrophy])、免疫系(ヒト免疫不全ウイルス(human immunodeficiency virus: HIV)脂肪萎縮症、免疫グロブリン異常症 [gammopathy])の疾患がある。
さらに、グルココルチコイド、L-アスパラギナーゼ、経口エストロゲン、レチノイド、免疫抑制剤、プロテアーゼ阻害剤、胆汁酸封鎖剤 (bile acid sequestrant, コレスチラミンなど)、ループ/サイアザイド系利尿薬、β 遮断薬、アルコールなど、高中性脂肪血症を引き起こす薬剤も多い。これらが高中性脂肪血症を来すメカニズムは分かっているものもあるし、分かっていないものもある。
2-3. 高中性脂肪血症誘発性膵炎の病態生理
HTG-AP の病態生理はよくわかっていない。Havel らによって提唱された 1 つの理論では、
1. 膵リパーゼが膵毛細血管床の過剰な中性脂肪を加水分解し、高濃度の遊離脂肪酸をもたらす。
2. これらの遊離脂肪酸は腺房 (acinar) および毛細血管内皮細胞への損傷を引き起こす結果、虚血、酸性度の上昇、さらなる遊離脂肪酸毒性を来す。
3. さらに、カイロミクロンは血清粘度を上昇させ、膵血流を低下させ、虚血/酸性環境に拍車をかけると考えられている。
3. 臨床的定義と症候
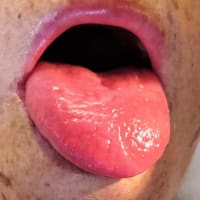
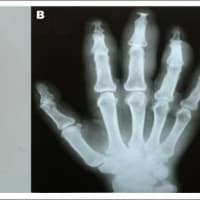
小児急性膵炎の診断には、(1) 急性膵炎らしい腹痛、(2) 血清リパーゼかつ/またはアミラーゼ濃度が正常上限の 3 倍以上、(3) 急性膵炎に一致する画像所見、の 3 つの基準のうち 2 つ以上を満たすことが必要である。HTG-AP は、他の膵炎と同様の症状を示すことが多いが、病歴(肥満、飲酒、糖尿病)、家族歴(脂質異常症、早期心臓死)、身体所見(発疹性または結節性黄色腫 [eruptive or tuberous xanthoma]、網膜脂血症 [lipemia retinalis]、肝脾腫)、検査所見("乳白色 "の血清)において、高中性脂肪血症が疑われることがある。
発疹性黄色腫
https://www.msdmanuals.com/ja-jp/professional/multimedia/image/%E7%99%BA%E7%96%B9%E6%80%A7%E9%BB%84%E8%89%B2%E8%85%AB
結節性黄色腫
https://www.jstage.jst.go.jp/article/skinresearch/8/3/8_3_267/_article
網膜脂血症
https://imagebank.asrs.org/file/39320/lipemia-retinalis
小児患者の中性脂肪濃度は、年齢に対する 95 パーセンタイル、具体的には、中性脂肪 >100 mg/dL(0-9 歳)または >130 mg/dL(10-19 歳)で「高値」とみなされる。空腹時中性脂肪濃度>200-499 mg/dL は高リスクと定義され、薬物療法を考慮することが推奨されているが、中性脂肪濃度 >500 mg/dL についてはそれ以上の層別化は定義されていない。
Shah らは、成人の重症高中性脂肪血症に対する内分泌学会と小児専門家委員会の勧告を組み合わせ、中性脂肪が 500 mg/dL 以上の小児の分類とリスクをより明確にするために、「超高値」(500-999 mg/dL 以上)、「重症」(1,000-1,999 mg/dL 以上)、「超重症」(2,000 mg/dL 以上)のカテゴリーを追加した。
高中性脂肪血症が急性膵炎を引き起こす閾値については議論がある。一般的には 1,000-1,772 mg/dLであるが、500-1,000 mg/dL という報告もある。中性脂肪濃度が 1,000 mg/dL 未満の場合の急性膵炎のリスクは明確に定義されていないが、重症高中性脂肪血症 >1,000 mg/dL の場合の急性膵炎の生涯リスクは 〜5%、超重症高中性脂肪血症 >2,000 mg/dL の場合は 10-20%と推定されている。
HTG-AP の臨床経過、重症度、合併症については、他の急性膵炎の原因と比較して様々な報告がある。高中性脂肪血症は動物モデルにおいて急性膵炎の重症度に影響を及ぼすことが示されている。
Ex-vivo 研究では、中性脂肪が急性膵炎に関連した呼吸不全に関与している可能性が示されている。いくつかの報告では、HTG-AP と他の急性膵炎の原因との間で死亡率に差はみられなかったが、少なくとも 1 件の前向き研究における高中性脂肪血症の閾値は 175 mg/dL 以上であり、これは HTG-AP で一般的にみられる値よりも低い。逆に、HTG-AP 患者では、他の急性膵炎原因と比較して、重症度、再発、入院期間、集中治療室での治療、膵壊死の発生率、膿瘍形成/その他の感染症、腎不全が増加することを示した研究がいくつかある。HTG-AP では重症度が上昇するという証拠が積み重なっているが、実際の中性脂肪濃度は重症度と直接相関していない可能性が高い。
4. 高中性脂肪血症誘発性膵炎の治療
HTG-AP の治療目標は、中性脂肪濃度を下げ、急性膵炎の再発を予防することである。高中性脂肪血症が 1,000 mg/dL を超え、急性膵炎または腹痛を伴う患者(症候性高中性脂肪血症)は、合併症のリスクを最小化するために、積極的な介入のための入院が通常必要となる。
急性膵炎が確認されていない無症候性の重症高中性脂肪血症(>1,000 mg/dL)の場合、入院の理由としては、コントロールされていない糖尿病、過去に急性膵炎が発生したレベルの高中性脂肪血症、中性脂肪濃度を上昇させる可能性のある誘因に継続的に暴露されていること、妊娠後期などが挙げられる。
4-1. 急性期の初期管理
輸液および食事輸液管理に関する推奨事項には、水分補給/血行動態の状態に基づいて、初回に 10-20 ml/kg の乳酸リンゲル液または通常の生理食塩水をボーラス投与した後、維持量の 1.5-2 倍の速度で持続静脈内輸液(intravenous fluid: IVF)を行うことが含まれる。成人および小児の文献における現在の推奨は、高い流速の IVF および早期経腸栄養(禁忌または実行不可能な場合を除く)が急性膵炎患者の入院期間および死亡リスクを減少させることを示唆している。
一方、HTG-AP に対する治療の第一段階は、絶食(nil per os: NPO, ラテン語で口から何も入れないという意味)である。経腸栄養を制限することで、食事由来のカイロミクロンの産生を減少させることができる。これはまた、すでに存在するカイロミクロンのクリアランスを促進し、中性脂肪を減少させる。中性脂肪濃度が 500 mg/dL 未満になれば、中性脂肪濃度を観察しながら、食事総カロリーの 10-15%を目標に脂肪摂取量を徐々に増やすことができる。
4-2. インスリン
インスリンは LPL の活性化を促進し、カイロミクロンのクリアランスを増加させ、中性脂肪濃度を低下させる。インスリンは糖尿病患者における高中性脂肪血症と高血糖の両方に有効である、非糖尿病患者における高中性脂肪血症の治療にも用いることができる。非糖尿病患者においては、ブドウ糖輸液で高血糖を維持すべきである。静脈内投与と皮下投与のどちらも有効であるが、インスリン持続静脈注射は用量調節が容易であるという利点がある。高中性脂肪血症患者における持続インスリン投与に関する学会のガイドラインは見つからなかったが、Schaefer らは血糖を 140-80 mg/dL の間に維持するためにブドウ糖輸液とともに 0.1-0.3 U/kg/時間のインスリン持続静脈注射を提案している。インスリンは最初の 24 時間で中性脂肪濃度を 40%低下させ、2-3 日で 50-75%低下させる。Ippisch らの小規模(n = 17)の小児 HTG-AP コホート研究では、24 時間の平均中性脂肪低下率がインスリン投与群で 40%、非投与群で 17%と統計学的に有意な差(P = 0.0339)を示した。
4-3. 血漿交換
成人 HTG-AP では、血漿交換 (plasmapheresis) により、1 回の治療で中性脂肪濃度を 40-70%急速に低下させることができる。DKA や急性呼吸窮迫症候群のような HTG-AP の合併症を有する患者において、血漿交換の有用性が複数の症例報告で証明されている。
血漿交換の主な適応には、臓器機能障害/多臓器不全の悪化、全身性炎症の悪化、または乳酸アシドーシスを伴う重症 HTG-AP が含まれる。
血漿交換による臨床転帰の改善のエビデンスは様々である。Chen らは血漿交換の開始時期の遅れが原因の一部であるとしつつも、血漿交換を行った群と行わなかった群との間に統計的に有意な死亡率の差を認めなかったと報告した。HTG-AP に対する血漿交換は、小児患者における発表報告が比較的少ない。小児患者に対して高中性脂肪血症の治療として血漿交換を行う上で問題となるのは、管理のための機器、プロトコル、人員が確保できないことが多いことである。患者が血漿交換療法に耐えられないか、または利用できない場合、医療提供者は、非糖尿病患者であってもインスリン持続投与などの他の介入を強く考慮すべきである。
4-4. ヘパリン
ヘパリンは in vivo で、筋細胞、脂肪組織、マクロファージなどいくつかの肝外組織からの LPL 放出を刺激する。しかし、LPL が最初にピークに達した後、肝臓での取り込みと分解のためと思われるが、血清レベルは急速に低下する。さらに、長期間の使用は LPL の貯蔵を枯渇させ、中性脂肪濃度のリバウンドが起こり得る。また、出血の危険性から、膵壊死の症例にヘパリンを使用することに消極的な意見もある。上記の特徴のために HTG-AP の管理においてヘパリンはルーチンに使用するものではないかもしれない。
4-5. 安定化後
HTG-AP の急性期では、中性脂肪の治療目標値についてのコンセンサスは様々である。これは、急性膵炎およびその他の合併症の発症に対する、>500 mg/dL での相対的リスクと >1,000 mg/dL での絶対的リスクとが関係している可能性がある。
いつ急性期治療を中止し、食上げ (advance diet) を行うかの判断は個々の患者の状況と目標とする中性脂肪濃度を達成できそうかどうかに基づいて決定すべきである。遺伝性高中性脂肪血症のような食後に中性脂肪濃度が著増するケースでは、目標値 <500 mg/dL が正当化されるかもしれないが、この推奨にはさらなるエビデンスが必要である。すべての患者は、食事脂肪制限、体重管理、運動などの長期的介入の必要性についてカウンセリングを受けるべきである。高中性脂肪血症が持続するリスクのある患者には、入院中に経口抗高脂血症薬の投与を開始すべきである。HTG-AP 急性期に対する適切な管理ステップをまとめたアルゴリズム(図 1)は、外部の様々な文献を参考にして作成した。
図 1. 小児高中性脂肪血症誘発性膵炎の治療アルゴリズム
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9469503/figure/F1/
5. 長期管理/予防
5-1. スクリーニング
米国小児科学会(American Academy of Pediatrics: AAP)は、9-11 歳および 17-21 歳のすべての小児に対して普遍的な脂質スクリーニングを推奨している。2 歳以上の患者で以下のいずれかに該当する場合は、脂質異常症の追加スクリーニングを考慮すべきである。
(1) 両親、祖父母、叔父/叔母、兄弟姉妹に心臓発作、狭心症、脳卒中、冠動脈バイパス術/ステント/血管形成術、突然死の既往歴があり、男性 55 歳未満、女性 65 歳未満の場合。
(2) 両親が総コレステロール 240 mg/dL 以上または脂質異常症であることが判明している。
(3) 糖尿病、高血圧、BMIが 85 パーセンタイル以上、またはタバコを吸う患者。
(4) 慢性腎臓病/腎移植後、同所心臓移植後 (post-orthotropic heart transplant)、冠動脈瘤が現在または退縮している川崎病、慢性炎症性疾患、HIV、ネフローゼ症候群など、中等度または高リスクの病状がある。
5-2. 食事と生活習慣への介入
外来における高中性脂肪血症の管理は、主に生活習慣と食生活の改善によって行われる。AAP の CHILD-2 食事療法によると、高中性脂肪血症の食事管理としては、1 日の脂肪からの摂取カロリーを 25-30%に減らし、飽和脂肪を 7%以下にすること、一価不飽和脂肪を ~10%に制限すること、コレステロール摂取量を 200 mg/日未満に制限すること、トランス脂肪を避けること、砂糖入り飲料などの単純炭水化物を減らすこと、オメガ-3 脂肪酸の摂取量を増やすために魚類を増やすことなどがある。重度の高中性脂肪血症に対しては、1 日の脂肪摂取量を総カロリーの 10-15%までさらに減らす必要がある。
必須脂肪酸であるリノール酸(linoleic acid: LA)および α-リノレン酸(α-linoleic acid: ALA)、ならびに脂溶性ビタミンの欠乏を防ぐために注意を払うべきである。必須脂肪酸の欠乏を予防するために最低限推奨される摂取量は、多価不飽和脂肪から総カロリーの 10%以上であり、LA からカロリー/エネルギーの 2-4%、ALA から 0.25-0.5%である。患者それぞれに個別の栄養計画を立てるために、臨床栄養士に相談することが望ましい。
高中性脂肪血症を管理するためのその他の介入としては、身体活動の増加が挙げられ、最新のガイドラインでは、6-17 歳の小児に対して 1 日 60 分以上の中等度から強度の身体活動を推奨している。
5-3. 薬物療法
食事療法や生活習慣への介入が不十分な場合、中性脂肪を低下させるためにいくつかの薬剤が利用可能である(表 1)。
表 1. 小児の高中性脂肪血症誘発性膵炎の治療薬
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9469503/table/T1/
フィブラート系薬剤とオメガ 3 系脂肪酸は、特に外来で高中性脂肪血糖の治療に用いられる最も一般的な 2 つの薬剤である。フィブラート系薬剤は小児に使用することは FDA から承認されていないが、一般的に忍容性が高く、小児における著明な高中性脂肪血症を管理するための武器の一部と考えられている。
成人において、フィブラート系薬剤は単独型中性脂肪血症で中性脂肪濃度を 46-62%低下させ、混合型脂質異常症では 24-36%低下させることができる。小児患者におけるフィブラート単独およびスタチンとの併用による長期治療に関する安全性データは限られている。それにもかかわらず、1999 年から 2006 年の National Health and Nutrition Examination Survey のデータを検討したところ、500 md/dL を超える高脂血症の小児において、フィブラート系薬剤が最も一般的に処方された中性脂肪低下薬であった。さらに、Manlhiot らは、小児においてフィブラート療法によって中性脂肪が統計学的に有意に低下したことを報告しているが、薬剤や用量は特定されていない。フィブラート系薬剤の欠点として、投与開始から臨床的効果が得られるまでの期間が長いことが挙げられる。
オメガ-3 脂肪酸は中性脂肪管理の補助薬として頻繁に使用されている。成人の研究では、1 日 4 g の投与で平均〜45%の減少が示されている。しかし、いくつかの小児研究では、低用量(1 日 500-1,000 mg)または高用量(1 日 3,360 mg)のオメガ-3 脂肪酸を投与しても有意な変化は示されなかった。
ナイアシン(ニコチン酸)は、中性脂肪/コレステロールコントロールのために成人患者に使用されるもう一つの薬物である。ナイアシンの副作用のひとつに、プロスタグランジン E2 を介する紅潮があるが、これはアスピリンを事前に服用することで改善する。Colletti らの研究では、ナイアシンは小児の総コレステロールと LDL コレステロールの低下には有効であったが中性脂肪は低下しなかった。さらに、可逆的な副作用が試験参加者の 76%にみられ、副作用によるナイアシンの中止は 38%にみられた。ナイアシンはこのような副作用プロフィールのため、脂質異常症の治療薬としてルーチンには推奨されなくなった。
スタチンは広く処方されている脂質異常症の治療薬であり、小児患者における有用性はよく知られており、高中性脂肪血症およびその他の危険因子を伴う LDL-C または non-HDL-C 高値に対する治療薬として 8-18 歳の患者に対して食品医薬品局から承認されている。しかし、スタチンによる中性脂肪低下作用の有効性は様々である。
6. 結論
高中性脂肪血症は、成人における急性膵炎の原因として知られており、小児においてもその認識が高まっている。高中性脂肪血症は、一次性/遺伝性または二次性(インスリン抵抗性、薬剤、および他の全身性疾患)と関連する可能性がある。
中性脂肪濃度 >1,000 mg/dL は急性膵炎発症のリスクと最もよく関連しているが、>500 mg/dL でもリスクがある。
HTG-AP の所見は他の急性膵炎の原因と類似しているが、肥満、糖尿病、妊娠、アルコール/ハイリスク薬の使用、家族性脂質異常症、または高中性脂肪血症の検査所見などを認める場合は、転帰がより重篤であることを示唆するかもしれない。
いくつかの急性期の治療介入(食事制限、インスリン、血漿交換、ヘパリン)および予防的手段(食事脂肪の制限、運動/減量、経口抗高中性脂肪血症治療薬)が利用可能であるが、これらの介入や管理に関する転帰についてのデータは成人患者を対象としている。
例えば、成人の HTG-AP 患者で重症または治療に抵抗性の場合において、血漿交換を早期に行う場合と侵襲的介入を行わない場合との比較は、現在論争の的となっているが、小児患者においては血漿交換が行われることが少ないことととエビデンスに基づく成績が低いことは、大きな障壁となっている。小児の HTG-AP に対する治療法を洗練させるためには、さらなる研究が必要である。
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC9469503/