● 「終末期」の対応が 大きく遅れている日本
「東京圏の高齢者は地方に移住を」と提言して物議を醸している日本創生会議の座長、増田寛也・元総務相が、「延命治療の議論を」と呼び掛けている。昨年「消滅可能性都市」を挙げ、その後、名指された自治体が少子化対策に熱を入れだすなど、政策へ大きな影響を及ぼしているだけにその発言に注視したい。
増田さんは、5月24日の毎日新聞のコラムで「終末期医療のあり方」を論じた。そのなかで、「終末期の人工栄養による延命は、世界的にみると必ずしも当たり前のことではない」「むしろ非倫理的であるとさえ認識されている国がある」と、穏やかな表現ながら、延命治療への再考を喚起している。
介護の現場からは「ご本人の終末期の対処法が曖昧なので困る」という声はよく聞かれる。やっと、終末期に焦点が当たり出した。「素人」なだけに直感が働くことは多く、増田さんの発言は正鵠を射ている。死というゴールを見据えて初めて、高齢者の医療と介護は成り立つはずである。
日本の病院や施設では、口から食べられなくなったので鼻や静脈からチューブを通じて、あるいは胃に穴を開けて栄養を与えられている高齢者をよく見かける。手足の関節が固まって寝返りを打てない寝たきりの人も。自分で呼吸できなければ人工呼吸器が装着される。気管切開されているため、痰の吸引やチューブの交換の際に苦しみもがく姿も見られる。認知症などを抱え、全く言葉を発しないままの人も。
無理に栄養分を注入するため、消化されず、体中がむくんで目も当てられない様子になってしまうこともある。人間としての自然な死とは縁遠い、こうした延命治療が終末期に待ち受けている状況には、ぞっとさせられる。
高齢者ケアへの取り組みは先進諸国の共通の課題である。それは、(1)「終の住処」を何処に求めるか (2)認知症ケアの手法 (3)終末期・看取りのあり方―――という3つの課題に集約されるだろう。
このうち、(1)は「脱病院、脱施設」という合言葉に象徴されるように、最期の時を迎える場として「生活の場」への転換が進んでいる。自宅の延長である「ケア付き住宅」をできるだけ自宅の近辺に求める考え方である。
国際的には「Ageing in Place」と言われる。即ち「年老いても同じ地域で住み続けましょう」という意味だ。同じ内容を日本では、「地域ケアシステム」と名付けた。これは、Community-based Care System(地域住民のためのケア体制)とIntegrated Care System(包括的なケア体制)を合体させたCommunity-based Integrated Care Systemの日本語訳である。
「包括」は日常用語でなく分かり難いが、「総合」「まるごと」のこと。異なる要素が一緒になって、という意味で、異業種連携であり、高齢者だけでなく障害や子育てなどを大きく含んで一緒に、と理解すればいいだろう。
それから(2)は、先ごろ東京で認知症ケアの国際サミットが開催されたように、先行組に追い付こうとの意気込みが表れ、政策として結実しつつある。精神科病院問題など、まだ出遅れた分野を抱えてはいるが、欧米諸国と同じ方向に舵を切りつつあるのは確かだ。
つまり、(1)と(2)は国際レベルへの引き上げを目指して、一応路線は敷かれてきた。ところがである。(3)になると日本だけが大きく取り残されている。日本の常識が世界の非常識、とみても過言ではないほどの状況だ。
● 日本は80%が「病院死」
それを端的に示しているのが、死亡場所の数値だ。病院と施設(欧州では実質的にケア付き住宅)、自宅の3ヵ所に分けた比率を見ると、欧州諸国では病院死が50%前後である。最も低いのは30%台のオランダだ。
病院死が少ないのは、訪問診療や訪問介護が充実していて、入院しなくても自宅や近辺のケア付き住宅で最期まで過ごすことができるからだ。各国の共通施策である「在宅重視」の成果が、病院死比率の多寡で判定できる。
では、日本はどうか。なんと病院死は80%近い。欧州諸国とこれほどに大差がついた「生活指標」は珍しい。出産と死亡は、あらゆる生物が同様に体験する自然な現象だろう。決して「病」ではない。ライフスタイルの一環でもある。
パソコンや携帯電話のICTをはじめ、スポーツや音楽、映画、食文化、ファッション、インテリアなど日々の生活を彩り、欠かせない生活諸要素のひとつが、出産であり死亡・看取りであろう。日本人は、パソコンやレストランなど他の要素はほぼ世界レベルの水準を持ち、その便宜性や快適性を共有している。だが、死の文化だけが、日本は他国とまるっきり異なり、それが数字に表れている。
「歴史や文化が地域や国によって異なるのだから、違いがあっても不思議はない」という指摘がよくある。確かに、地域性は欠かせない。生活の潤いには必要である。だが、方言を使う場が時にはあっても、ほとんど標準語で会話が成り立っているのが現実だろう。大きな流れは、一定の方向への収斂だ。快適性や合理性、それに一定の倫理観に基づいて希求すべき方向が地球規模で絞られていく。
では、死についてはどうか。なぜ、日本だけが病院死比率が高いのか。
● 医療や病院、医師への 盲目的な受け入れは日本の特徴
医療提供者だけにその理由を問うのは当たらないだろう。医療だけでなく国民一般の意識が大きな影響を与えている。それを辿ると、日本の今の急激な「豊かさ」をもたらした多くの要素と重なってくる。
医療や病院、医師への盲目的な受け入れは、「信仰」に近い。欧州諸国には見られない信頼であり、すがりようだ。モノの獲得を通じて豊かな生活を目指してきた発想そのものに通じる。家電製品やマイカー、新幹線など最新技術への礼賛は、病院や医療にも通じる。
豊かさは、総中流意識を醸成して全国民が加入する皆保険システムも誕生させた。医療が低価格で使える手近な存在になったことも、医療信仰に拍車がかかった。
心身に少しの支障が生ずると、すぐに診療である。通院から入院への回路は短い。日本人の受診率や入院期間はずば抜けて高く長い。
受け入れる医療の側では、治療には熱心ではあるが、ほぼ治療を終えたに近い慢性期の高齢者には別の手立ては持ち合わせない。年齢にかかわりなく、受診に来た高齢者には病名を付け、診療報酬を受け取る。
老衰による細胞劣化が全身で進行していても、高齢者は病名を求め、薬を欲しがる。これまでの医療のメカニズムに、高齢者と医療側がたやすく乗ってしもまう。老衰を「古いもの」「役に立たたないもの」として認めたがらない。新しいモノが「豊かさ」を生み、それを一心に追い求めてきた。老衰を嫌うのはその弊害であるが、自身は気付かない。
患者の刻印を押されれば、手術や薬で手を打ち、また元の状態に戻ることができると願う。その「錯覚」に手を貸す医療側の責任は当然問われる。
だが、日本の医療教育では、「死」は教科書の対象になっていない。死への自然のプロセスを学ぶことはない。ギリシャのヒポクラテス以来の「医療者にとって死は敗北」という信条に絡め取られたままだ。
生物は必ず死ぬ。人間も生物に過ぎない――そんな当たり前の事実から目を背けたいのだろうか。
● 「高度医療の投入は 必ずしも最善ではない」
「死は苦しいもの」という世間の誤解を解くのは医療者の責務でもある。実は、終末期になると脳内麻薬と言われるβエンドルフィンと血中のケトン体が分泌されて、極めて楽な状態で生を閉じることができるのは医療界の常識。
自然の摂理はうまくできている。枯れるような死である。人工栄養などの延命治療を施すとその放出が止まり、苦しみを味わうことになる。
栄養補給の胃瘻などの延命治療を「高度な医療技術」としてきた医療者たちではあるが、見直し機運も実は高まりつつある。日本老年医学会が2012年1月に「高度医療の投入は必ずしも最善の選択肢ではない」と、胃瘻の中止を容認したのが好例だ。
生活の質(QOL)を第一とする考え方を尊重したのである。
病院死が多い理由の一つに、意思表明を鮮明に打ち出さない日本独特の精神風土と家族主義が影響していることは間違いないだろう。
最期の段階を迎えた時に、本人は「家族に任せる」と言い淀み、振られた家族は「専門的なことは分からないからお医者さんにお任せします」となる。医師は回復の見込みがなくても、医療を続けることしか教育されていないから、当然、延命措置に走る。
もし、本人が「十分に生きた。治療を止めてほしい」と事前に周囲に話していても、その時に意思疎通ができなければ、家族が正反対の方向に動くこともある。「親の死を自分が決めたくない」という心情からだ。本人よりも、家族の心が優先されてしまう。
医療側にも延命治療に向かわざるを得ない理由もある。
医療保険制度では、長期入院になると診療報酬が下がる。患者に早く退院して介護施設に移ってもらいたいが、施設側からは「嚥下障害のある方の入所は難しい。胃瘻を作ってもらえば、介助が楽になるのでOKです」と言われ、やむなく胃瘻を増設するケースが多い。
こうした構造を断ち切らないと病院死は減らない。では、欧米ではどうか。
まず、死生観が違う。食べられなくなるのは、死への一歩を踏み出したことだから、余計な治療をしない。人生は楽しむためにある。楽しみを奪われて生き続けることに価値があるのだろうか。胃瘻は、後で外すことを前提にしか付けない。延命手段とはしていない。
日本の医師たちが欧米に視察後、「ろくろく治療もしないで患者を見殺しにしている」と語る光景に出くわしたことが一度ならずある。相当のギャップである。
これからも病院死が多いままなのか。否。必ずや変わっていくことは間違いないだろう。
● これから始まる 死に対する「自己決定」
まず、「お任せ主義」からの離脱が進むはずだ。自身に起きた障害をきちんと把握し、その治療法を選択し、最期の時の迎え方も選び取る。こうした自己決定は団塊世代の少し上の世代から始まるだろう。
インフォームドコンセントやセカンドオピニオンは自然と身に付いている。戦後教育や企業人としての社会生活で常に状況選択を迫られ、実行してきたからだ。
近年のエンディングノートの普及はその表れのひとつである。元気なうちから、要介護状態を想定して自分の意思をはっきりと表明する。食べ物や音楽、スポーツなどの好き嫌いが書かれていれば、認知症ケアには相当役立つ。延命治療についても、そのひとつひとつ、点滴をはじめ中心静脈栄養、胃瘻を含む経管栄養、人工呼吸器などの可否を記し、葬儀の内容まで具体的に描く例も出ている。
自己決定による自己責任は、制度としても介護保険で実現されている。介護サービスの提供に際して、家族の有無や収入・資産の多寡などへの配慮は原則としてなく、本人の心身の障害だけで判断される。それまでの措置制度と大きく変わった。
最近は、認知症ケアの要諦は「本人の意向を聞いてから」と認識されだした。国がこの1月に決めた認知症ケアの基本方針「新オレンジプラン」でも、「本人の意向を踏まえ」と書かれている。
* *
ところで、本人本位について余談をひとつ提供したい。
厚労省内で本人本位の考え方がまだ徹底していないのか、失態が演じられている。高齢者ケアの基本戦略である「地域包括ケアシステム」を分かりやすく描いた通称「植木鉢モデル」のことだ。
5つの要素を巧みに表現し、互いの連携が必要と訴えている。まず、植木鉢に相当する「すまいとすまい方」。中に盛られた土の「生活支援、福祉サービス」。そこから上空に伸びた3枚の緑色の葉が「介護・リハビリ」「保健・予防」「医療・看護」である。
この植木鉢の下に皿があり、それは「本人と家族の選択と心構え」だ。つまり5つの要素の土台、出発点を成すのが皿というわけだ。問題はこの表現にある。
本人と家族を同列視してはならない。介護保険の理念に反する。正しくは「本人の選択と家族の心構え」であろう。まず、本人の自己決定ありきだ。
終末期を迎える場所が病院でない時代は、遠からず実現するだろう。今まで続けてきた暮らしの場で、穏やかに幕を閉じるのが自然の摂理であるからだ。そうなれば、冒頭の「高齢者移住構想」も消えてしまう可能性が高い。
とうのも、現在の病床数(一般90万床、療養33万床)に対して、東京圏の必要数が足らないことが提言の前提にあるが、終末期を病院外で迎える高齢者が増えて行けば、必要数は相当に少なくていいからだ。
看取りの場所が、特養や有料老人ホーム、それに急増中のサ高住(サービス付き高齢者向け住宅)であれば、病床不足はなくなってしまう。
増田さんが期待する終末期医療の議論が盛んになればなるほど、同じ増田さんが唱える「高齢者移住構想」は不要となるはずだ。
http://zasshi.news.yahoo.co.jp/article?a=20150624-00073755-diamond-soci&p=1
最新の画像[もっと見る]
-
 日本医師会の平均的レベル「なみはやリハビリテーション病院」
5年前
日本医師会の平均的レベル「なみはやリハビリテーション病院」
5年前
-
 Clinical trials to Atopic dermatitis treating with Structured micronutrient
5年前
Clinical trials to Atopic dermatitis treating with Structured micronutrient
5年前
-
 Ministry of Public Health, Thailand
5年前
Ministry of Public Health, Thailand
5年前
-
 The Society of Alternative Medicine
5年前
The Society of Alternative Medicine
5年前
-
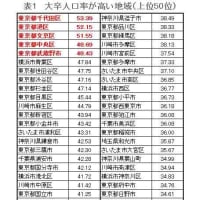 母親の学歴が子供の学歴に影響
6年前
母親の学歴が子供の学歴に影響
6年前
-
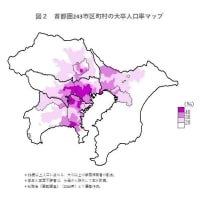 母親の学歴が子供の学歴に影響
6年前
母親の学歴が子供の学歴に影響
6年前
-
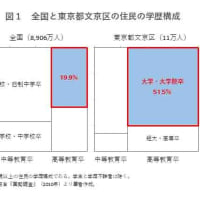 母親の学歴が子供の学歴に影響
6年前
母親の学歴が子供の学歴に影響
6年前
-
 ハラベンを使い終わった場合
9年前
ハラベンを使い終わった場合
9年前
-
 元島栖二著 図解カーボンマイクロコイル 日刊工業新聞社(2013.03.25.)
9年前
元島栖二著 図解カーボンマイクロコイル 日刊工業新聞社(2013.03.25.)
9年前
-
 がんからの生還は、医療界の黄金の規範(Money Rule)に対する反逆
9年前
がんからの生還は、医療界の黄金の規範(Money Rule)に対する反逆
9年前










※コメント投稿者のブログIDはブログ作成者のみに通知されます