Quality and Systems [HQS 701] *これはブログ管理者がアウトプットをまとめるための個人的なメモです。いずれ簡単にわかりやすくまとめます。
コースの概要:
20% Participation/Attendance 出席のみ: 5-minute rewind will count toward participation.
20% 毎週の振り返りと試験:40% (Quiz: 12%, Case-based assignments: 12%, Discussion boards: 12%, survey critique: 4%)
20%Personal Improvement Project5%(first draft), Final draft (15%)
20% 期末試験
*教科書はThe Improvement Guide: A Practical Approach to Enhancing Organizational Performance
*Kruk ME et al, The Lancet, Sept 2018
Demingがシステム改善のために提唱した4つの考え方
- Appreciation for a system 会社のプロセスとシステムが機能する方法の理解
- Knowledge about variation 発生する変化と変化の原因の理解
- Theory of knowledge 認識・知ることができるものが何かを理解
- Knowledge of psychology 人間とは人間性の理解
また、今のシステム改善のための14の戦略の提唱:
Shewart Cycle (Plan-Do-Check-Act)と4つのProfound Knowledge 質は総コストに対する作業努力の結果と同じ!
Total Quality Management (TQM) as a Project Management Strategy
日本で開発!米国で普及:この質管理方法 1950年代から存在。Six sigmaやその他の品質管理手法と同様に、TQMは顧客ベース。言い換えれば、この方法論は品質を定義するために顧客に目を向けていて、TQMは職場の階層に依存。最高管理職は従業員向けのTQM原則を現場に落とし込み、常に改善していくことをモデル化する必要。
The fourteen points of Deming’s theory of total quality management are as follows:
1. 常に改善のための目的を持つ
2. 新しい考え方を採用する。
3. 質を良くするために点検や検査への依存を止める。
4.慣れた人材を採用することで総費用を最小に。
5. 計画、生産、サービスのためのすべてのプロセスを絶えずそして永遠に改善させる。
6. 職場での研修を実施。
7. リーダーシップを採用し、任せて、導入する。
8. 変革を恐れない。
9. スタッフの部門間のセクショナリズムを壊す。
10. 労働力のためのスローガン、奨励、訓告をやめる。
11. 労働力や管理のための単に数字的確認(四半期など)をやめる。
12. 働き手の技量への誇りを奪ってならず、単なる年次評価か功労者制度をやめる。
13. 全員の教育と自己啓発を積極的に実施。
14. 変革を達成するために組織のすべての人に責任を与える。
Deming, 14 Points of Organizational Improvement
これって、TOYOTAのKAIZENのままですね。
どうやって、組織を改善を維持させるか? Sustaining Improvement on Quality Measures
1. Declare and Communicate Goals ゴールの設定と見える化
2. Create an Enabling Infrastructure 組織の重要インフラを整える
3. Engage Clinicians in Learning Communities 学ぶ環境に臨床医を巻き込む
4. Report Transparently 報告の透明性絶対
5. Create Accountability Systems 不安のない信頼できる
6. Use Principles of Reliability in Process Design 信頼性の原則をプロセス設計に活かす
*Provonost P, et al, J Comm J on Qual Pt Saf, 2016, Feb, 42 (2) 51-60
Organizational Factors Associated with High Performance in Quality and Safety in Academic Medical Centers→これは面白い。優れた医療の質を提供でるLeading hospitalの特徴。思えば、自分の育った環境もこれに近い。なんか看護師から受付事務、そして清掃の方まで、統一したコンセプトがあった。
• Shared Sense of Purpose:目的の明確化とシェアができている。
• Hands-on Leadership Style:リーダー自らやる姿勢(これ大事)
• Accountability Systems for Results:色々と信頼
• A Culture of Teamwork and Collaboration:チームビルディングの文化が普通にある
• A Focus on Internal Measurement and Results:組織内での測定とその結果を重視している
* Keroack MA et al, Acad Med, 82 (12), Dec 2008
Crossing the Quality Chasm: A New Health System for the 21st Century Äb0Committee on Quality
医療界にとって衝撃的すぎるTo Err is HumanがIOMから発表された文献で、メインとして下記の6つの事を最終目標にすることがうたわれた。これにより、医療の質と安全はこれを目指すことが明文化された。やはり、なぜ自分のような総合医であるホスピタリストがこのような事を興味があったかわかった。意識してきたこなかったが、より効率的で、効果的で、安全で、公平で、患者中心(臓器や病気だけみない!)というこの目的が非常にホスピタリストと親和性が高いからだったのだと気づく。
- Safe—avoiding injuries to patients from the care that is intended to help them.
- Effective—providing services based on scientific knowledge to all who could benefit and refraining from providing services to those not likely to benefit (avoiding underuse and overuse, respectively).
- Patient-centered—providing care that is respectful of and responsive to individual patient preferences, needs, and values and ensuring that patient values guide all clinical decisions.
- Timely—reducing waits and sometimes harmful delays for both those who receive and those who give care.
- Efficient—avoiding waste, including waste of equipment, supplies, ideas, and energy.
- Equitable—providing care that does not vary in quality because of a personal characteristic
IHI レポートについて A Framework for Safe, Reliable, and Effective Care
Six patient safety “resolutions” for the new year — to ensure the great strides already made are sustained and to expand our thinking about safety: 1. Focus on what goes right as well as learning from what goes wrong; 2. Move to greater proactivity; 3. Create systems for learning from learning; 4. Be humble — build trust and transparency; 5. Co-produce safety with patients and families; and 6. Recognize that safety is more than the absence of physical harm; it is also the pursuit of dignity and equity.
1. うまくいったことに焦点を当てるだけでなく、うまくいかないことから学ぶことにも焦点を当てる。
2. より積極的に行動する。
3. 学習から学ぶ仕組みを作る。
4. 謙虚になる-信頼と透明性を築く。
5. 患者・家族と安全性を共同でプロデュースする。
6. 安全とは、身体的危害がないこと以上のもので、尊厳と公平性の追求であることを認識する。
・フレームワークは、文化と学習システムという2つの基本部位と、リーダーシップ、心理的安全性、説明責任、チームワーク、コミュニケーション、交渉、透明性、信頼性、改善と測定、継続的な学習という9つの相互に関連する要素に分ける。
・このフレームワークのいずれかの側面の実施に向けて取り組んでいるか?どの程度進んでいるか?何が機能しているのか? 何がうまくいっていないのか? この認識することによって、組織がどこに注意と努力を集中する必要があるか明確にできる!the framework helps make sense of an organization’s prior work on safety, highlighting areas of strength as well as gaps.
・誰が理解し扱うべきか?:The components of the framework emerged as part of collective work to develop the curriculum, which teaches the concepts and strategies with which a patient safety officer must be familiar.
The framework serves several purposes. First and foremost, organizations can use it as a roadmap to guide them in applying the principles contained therein. Second, they can use it as a diagnostic tool to determine how well (or even if) they are pursuing the different components of the framework.

フレームワークの核心は、患者とその家族の関与。つまり、フレームワークの実行に関わるすべての努力は、ケアの連続性の中で患者と家族にとって最良の結果を実現するためのものでなければならない!!
なぜ二つに分けられているか?医療の質の向上はのフレームは基本的にこの2つ、「文化」と「学習システム」に含まれる。鳥か卵問題になりやすいが、基本的にはこんフレームの中で、複雑に交絡して改善するサイクルを回していく事になる。(持論のレクチャーよりカルチャー論争はやはり間違っていない)
ハーバードビジネスレビューから(https://hbr.org/2013/11/a-framework-for-reducing-suffering-in-health-care)

患者が受ける苦痛はAvoidableとUnavoidableに分けている。テストの山、
医師は特に臨床的苦痛に集中する傾向があるが—症状を軽減し、根本的な病気を治療し、副作用を防ぐ。すべての臨床医は、情報を提供し、患者の病院外での環境や、その不安や恐れを知り、軽減し、思いやりを示し、信頼を確立することにより、心理社会的苦痛を軽減する必要がある。→これ、もろに総合診療ですね・・。僕らはUnavoidable sufferingを極限まで減らし(Mitigate)、かつAvoidableな苦しみを0に近づける(Eliminate)ことがQIの役目。
改善のた目には、公式、非公式に経験に裏打ちされた確かな知識と、appropriate subject matter knowledge acquired through formal and informal learning and reinforced with experiences.
Methodology とQI toolの違いは説明できるか?:前者は設計図(例えばIKEAの説明者),後者は道具箱(ドライバーやハンマーetc)
QIの3つのメイン methodologyをまとめます。
Six Sigma(-6SD):基本コンセプト ハズレ・エラーを極力減らして改善!
ハズレの値の抑制!(つまりはあり得ない頻度の低い有害事象の抑制)100万回作業を行ってもエラーの発生を3.4回に抑えること、つまり6σを目指したということに由来。このポイントは極論するとシックス・シグマは、エラーの抑制に主眼がおかれている。歪みやエラーが発生しているプロセスに着眼し、そのプロセスの平均値向上を試みるよりも、ばらつきを抑えることに力点を置いてコントロールしていく。生産業街では、たとえ平均値が向上しても、品質のばらつきが大きく品質不具合が発生してしまうと悪い。
このSix sigmaモデルはDMAIC(既存の改善)かDMADV(新しいプロジェクト)を使用する。
*DMAICプロジェクトは
- Define:定義
- Measure:測定
- Analyze:分析
- Improve:改善
- Control:管理
DMADVはこちら。
- Define:定義
- Measure:測定してCTQ(Critical To Quality)を特定する(Identify)。
- Analyze:分析
- Design:設計
- Verify:検証
以上、これが有名なSix sigmaモデル。これを半年かけて、本来ならばBIDMCで検証するはずだったのだが。。。
Lean Model: 基本コンセプト 無駄に着目して改善!
極論すると無駄を徹底的に削いでくことで、効率化を進める(Leanとは贅肉だそうな)リーンモデルは部分部分での改善活動では威力を発揮、しかし全社的な活動として展開するのには現場の理解と経験が必要であり、ムダ削りの文化が根付くのには時間がかかる。

*NEJM catalystより:https://catalyst.nejm.org/doi/full/10.1056/CAT.18.0193
Lean Thinking詳細
"Lean thinking is not a manufacturing tactic or a cost-reduction program, but a management strategy that is applicable to all organizations because it has to do with improving processes. All organizations
— including health care organizations — are composed of a series of processes or sets of actions intended to create value for those who use or depend on them"
The Toyota Production System (TPS) seven categories of waste: overproduction, [waiting, transporting, processing, inventory, motion, and correction.]
Five S!(5S)まさからの日本からの逆輸入
- 整理→Sort
- 整頓→Set in Order
- 清掃→Shine
- 清潔→Standardize
- しつけ→Sustain
- 無駄→Waste
- むら→Unevenness
- 無理→Overburden
Lean thinkingの結論(IHI)
"Lean management is not a new concept, but it is relatively new to health care. While skeptics are right when they say, “Patients are not cars,” medical care is, in fact, delivered in extraordinarily complex organizations, with thousands of interacting processes, much like the manufacturing industry. Many aspects of the Toyota Production System and other lean tools therefore can and do apply to the processes of delivering care.
Courageous, forward-thinking health care organizations such as Virginia Mason and ThedaCare, along with others, are leading the way by demonstrating that lean management can reduce waste in health care with results comparable to other industries. Leaders of these organizations emphasize the importance of creating an organizational culture that is ready and willing to accept lean thinking.
Without a receptive culture, the principles of lean will fail. The Institute for Healthcare Improvement believes that many management and operations tools in other industries can be applied successfully to health care. Lean principles hold the promise of reducing or eliminating wasted time, money, and energy in health care, creating a system that is efficient, effective, and truly responsive to the needs of patients — the “customers” at the heart of it all.”
簡単なまとめ:リーンモデルは新しい概念ではないけれども医療にとっては比較的新しいとされる。医療は製造業と同様に何千ものプロセスが相互に作用する非常に複雑な組織の中で行われている(いやもっと複雑で不安定であるはず!)トヨタ生産方式やその他のリーンツールの多くの側面は、医療を提供するプロセスに適用可能。医療における無駄を削減できることを実証が進んでいる。組織のリーダーは、Lean thinnkingを受け入れ組織文化を作ることが重要。でなければこのモデルの原則は失敗するかも。リーンの原則は、ヘルスケアにおける無駄な時間、お金、エネルギーを削減または排除し、効率的で効果的なシステムを構築し、患者のニーズに真に対応できるシステムを構築する- だってすべての中心にある患者。
*Going Lean in Health Care Innovation Series 2005 (IHI)より
講義Discussionで使われたTOYOTA Lean thinkingでKAIZEN測ったおもしろ研究:学んだことは、このようにOutcome measure やProcess measure(時にBalance measure)な物を最初に定義して、現場の問題の正確な抽出しておくことが大事だと思う。また、Time courseの評価点を複数置いているのもの面白い。

The model for Improvement (etc PDSA等)
SMART AIM は必読!! 臨床研究のFINERに張る。
- SPECIFIC - Is the statement precise about what the team hopes to achieve?
- MEASURABLE - Are the objectives measurable? Will you know if the changes resulted in improvement?
- ACHIEVABLE/Attainable - Is this doable in the time you have? Are you attempting too much? Could you do more?
- REALISTIC/Relevant - Do you have the resources needed (people, time, support?)
- TIMELY-time framed - Do you identify the timeline for the project - when will you accomplish each part?

QIのモデル流れ:
What are we trying to accomplish?
How will we know that a change is an improvement?
What change can we make that will result in improvement?
IHI DemingのProfound knowledgeのVideo. Y=ax+bx2+cx3.... では説明できない。感情・心理など含むもっともっと複雑で構造。
1. Appreciation for a system 2. Understanding variation 3. Building knowledge 4. Human side of change
人の行動を改善するというY(従属変数)を考えた時に、aXなどの単変量では説明できず。極めて複雑な交絡をもつ行動パターン(システムが成り立っている)すべての変数はシステムの中で他の変数との相互作用がある。さらに時間の変化でもそれらは変動する。
人に行動を変えてもらおうと考えるためには、システムがどのように相互作用しているのか、変化しているのか、私らが持っている理論、そして最終的には人間の行動について考える必要がある。これら4つの要素が、デミングが話したProfound knowledge。そして、この見方を用いて4つの構成要素を通してそれを適用すれば、従属変数をさらなる構成要素へ分解して考えることができ、結果的に成功のチャンスを得る
*http://www.ihi.org/education/IHIOpenSchool/resources/Pages/AudioandVideo/Whiteboard1.aspx
*Langley, Gerald J.. The Improvement Guide . Wiley.より
1. Appreciation for a system
The boundary of a system:外と中のシステムの協会をしる。大きなシステムは客観視するのが難しいが、その分改善後の威力は大きい!
Temporal effects: Dyanamic complexsityを知る。
Leverage: システムの小さな改善が大きな威力をうむ
Constraint:システム上の制限や制約を知る。
Types of change in system:First order(悪いところから元に戻す),とSecond order(さらによくする)
Central Law of Improvement:全てのシステムはその成果物が受け手に届けるために作られている。
Unintended consequences: システムは単純な線形因果関係から成っていない。計画的ではなく意図せず得られた結果は多くの場合、誤解されやすい。
2. Understanding Variation
時間や状況による問題の変化を理解する 。観察、測定しうるものはすべて変化する。この変動の解釈に基づいて決定を下さなければならない難しさをしる。
Stable process & Statistical control:統計的に理解可能な、変動の乏しい変化
Unstable process: 共通の原因以外に特殊な原因(special cause)による変動しうる。Special causeを除きとれば安定して予測可能になる。
3. Building the knowledge: Skillfully building knowledge by making changes and observing or measuring the results is the foundation of improvement.測定と観察を繰り返して構築していく。
Enumerative study 人、資料、請求書などの項目群に対して情報を作成し、行動を起こす調査、国勢調査は良い例 (項目のグループのいくつかの側面についての推定)
An analytic study 将来的に製品、プロセス、システムのパフォーマンスを向上させるために、原因システムに対してアクションを起 (選択肢のうちの1つが他の選択肢よりも優れているという予測)、最終的なゴールは質やパフォーマンスの予測.QIは基本的にほとんどがこれになる。
4. The human side of Change: 他者と自己との違いを認識する。1) Difference in people, 2) behavior is driven by motivation, 3) fundamental attribution error, 4) intrinsic and extrinsic motivation(人を動かすときに内的動機が必要か、外的同期が必要か), 5) attracting people to the change リーダーとして、人はどのように動くか、その改革は他者にとってどれだけ魅力的なのか?心理学的アプローチをリーダーとして身につける。下記のフレームワーク。
1. Relative advantage of the change over other changes or the status quo (What is in it for me?) 改革のメリットを意識
2. Compatibility with current culture and values 既存と新しい変化との拮抗
3. Minimal complexity in explaining the change その変化を説明する際に複雑さ・難しさが極限まで減らされている(シンプルに伝えられるかどうか)
4. Allowing people to try and test the new change 人々が新しいことを始めたり、テストすることを許す
5. Opportunities for people to observe the success of the change for others 実際にその変化でうまく行っているのを観察する
今日感銘を受けた言葉:
- Leaders of improvement need some understanding of the four parts of profound knowledge and their interactions.
- The success of an organization will depend on the integration of its components, not their individual performance.
- Deductive and inductive learning.
- The Plan-Do-Study-Act (PDSA) Cycle helps facilitate this process.
*Langley, Gerald J.. The Improvement Guide. より
KAIZENを始める前に、Charterを作成する(企画書 兼 特権書みたいなもの)。
General description; 何を我々はなそうとしているのか?明確にする。
Expected Outcomes and Measures;どのようにアウトカムを評価するか?(ex, 待ち時間、患者満足度、支出etc) 数値を使う
Performance Measures and Goals; 結果的にどこまでをどれくらいの時間で目指すか?数値を使う
Gudidance:どのような行動を実際に行うか?
(Numerical goalsが無いと、予測と修正、そして専門家や部署との共通理解が進まない!!)

*Langley, Gerald J.. The Improvement Guide chpahter 5より抜粋
Outcome measures. Outcome measures are measures of the performance of the system under study. They relate directly to the aim of the project. Outcome measures offer evidence that changes are actually having an impact at the system level.成果の指標とは、解析対象のシステムのパフォーマンスの指標になり、プロジェクトの目的に直結。成果の測定は大事で、改善行動が実際にシステムレベルで影響を与えているという証拠を提供しなければならない。
Process measures. Process measures are measures of whether an activity has been accomplished. For example, process measures could be whether inventory checks were made or whether patients received evidence-based interventions. Process measures are often used to determine if a PDSA Cycle was carried out as planned.プロセスの測定は、改善するための活動が達成されたかどうかの尺度である。例えば、再検査や、再評価、アナウンスなどが行われたかどうか、あるいは患者がエビデンスに基づいた介入を受けたかどうかなど、プロセスの尺度と考えることができる。プロセス測定は、PDSA(PDCA)サイクルが計画通りに実施されたかどうかを判断するためによ頻用。
Balancing measures. To achieve an improvement in some measures while degrading performance in others is usually not acceptable. In making changes to improve outcome and process measures, we want to be sure any related measures are maintained or improved. いくつかの分野で改善を達成する一方で、逆に他の分野でパフォーマンスを低下させてはならない。OutcomeとProcessの評価を改善するための変更を行う際には、関連する尺度が維持またはむしろ一緒に改善されていることを確認しする(悪くなっていないかどうか?)。
Plan-Do-Study-Act(PDSA)

Step 1: Plan Plan the test or observation, including a plan for collecting data.
- State the objective of the test.
- Make predictions about what will happen and why.
- Develop a plan to test the change. (Who? What? When? Where? What data need to be collected?)
Step 2: Do Try out the test on a small scale.
- Carry out the test.
- Document problems and unexpected observations.
- Begin analysis of the data.
Step 3: Study Set aside time to analyze the data and study the results.
- Complete the analysis of the data.
- Compare the data to your predictions.
- Summarize and reflect on what was learned.
Step 4: Act Refine the change, based on what was learned from the test.
- Determine what modifications should be made.
- Prepare a plan for the next test.
- 変化が改善につながるという信頼を高めるため。
- 提案されたいくつかの変更のどれが望ましい改善につながるかを決定する。
- 変化からどの程度の改善が期待できるかを評価する。
- 提案された変更が実際の対象環境で機能するかどうかを判断する。
- 変更のどの組み合わせが品質の重要な上記の3つの尺度に尺度に望ましい影響を与えるかを決定する。
- 提案された変更によるコスト、社会的影響、および有害事象や他のBalanceing measuresを評価する。
- 実施時のコンフリクトや抵抗を最小限に抑えるため
*IHI ホームページより
Quality improvement Data collectionの時のヒント!
1) 明確なわかりやすい調べたいアウトカムを表明する
2) データはサンプリングで費用対効果をMaxに(全ての電話を解析ではなくて、10回に1回と決めて)
3) 集める時のバリアブル、定義などを完備したデザインとフォーマット準備
4) データ収集は明確にわかりやすくトレーニングする( errorを減らす)
5) 予定通り行かないところは、詳細に記録に残しておく(なぜDataが得られないか、Miss entryはどのような時に起きるか)
余談:研究との質の改善の違い? 研究における測定と改善における測定は異なる。研究の方法論では現場の改善ができない。改善には改善の科学が必要である。
なるほど確かに、いくらEvidenceを見せても行動は変わらないですね。確かにその学問的な科学的手法が必要であるということ。
*日本語では、とってもいい論文をみつけました。
鮎澤 純子先生. 医療安全・質管理の理論と実際 ―測ることができないものは良くならない.日本内科学会雑誌第101巻第12号・平成24年12月10日

9月21日 Program directorのDr Tessと面談30分:Capstoneのアイデアと戦略ついて褒められる。この歳になって褒められると異常に嬉しい。明日からもっと頑張ろう。
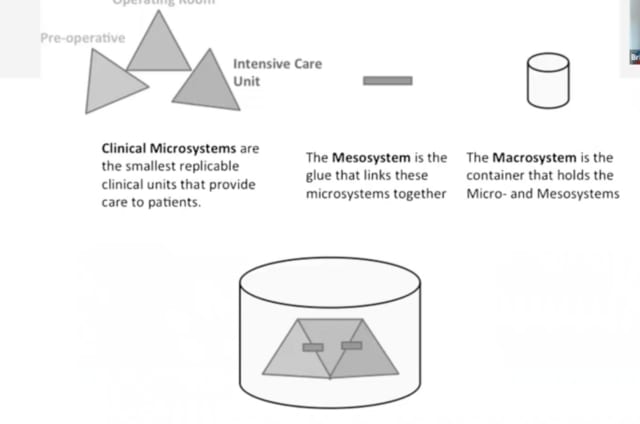
医療のシステムの考え方 Micro/ Meso/ Macro*

Microsystem: A healthcare clinical microsystem can be defined as a small group of professionals who work together on a regular basis, or as needed, to provide care to discrete populations of patients. It has clinical and business aims, linked processes of care, a shared information environment, and produces services and care that may be measured and leveraged as performance outcomes.
Demingの考え方をDr Eugene Nelsonが医療に応用した。
*As soon as a patient and the patient’s health need is exchanged with the provider- a clinical microsystem is formed.
*Share aim & Can be patient-centered
*例えば、ICU やオペ室は典型的なMicro systemの例
Mesosystem: Links microsystems together to allow them to move from disparate units to those that support patients along their continuum of care.
Collection of interrelated microsystems that combine to provide care to a pop8ulation of patients with a common thread
Goal:actively guide dialogues between microsystems.
Outcome: micro systemの繋がりを調整することでの質や価値の評価。
Macrosystem: The container that holds meso- and microsystems.
典型的には国や政府、病院群、学会などのケアを提供する集合体で、共有された目的を達成するために、より小さなシステムを監督し、役割と権限を与える。
下記が具体的なイメージ:
*Likosky DS. Clinical microsystems: a critical framework for crossing the quality chasm. J Extra Corpor Technol. 2014;46(1):33-37.