みなさま、こんにちわ。いやぁ昨日は学生時代に強烈な影響を受けた矢野晴美先生が出雲に来られて激アツな一日でした。
今日は9月9日、つまりQQ(救急)の日ですね。いやはや、なんで自分はこんな人間なんだろうと時々嫌になりますが、その原因に近い、もっともっと恥ずかしいものを見つけてしまいました(後期研修医終わってすぐ書いたものですので恥ずかしいったらありゃしないですが・・)これはこれでその時は医療の情熱があったのだなぁと(今がないわけでない・・です)、感慨深いですし、おそらくは医師になって最初の4年目くらいで形成されてしまったなんらかの要因がこの時の正体不明のエネルギーになっていたのではと思います。今はもう絶対できません。こんな体力を使うこと。
穏やかな毎日を出雲で暮らしながら、あの時の初心を忘れないように、ココにアップしておきます。(カイ書林書林社長から許可をもらいました。この時はすでに既に色々書いていたのですが、実は初めて日本語で論文を書いた下手なものです。)2014年時点での東京で働いていた状況です。現在はとってもずいぶん改善されているようです。この問題は本当に複雑で、多数のConfuding factor とeffect modificationがあるので、 一概には絶対言えません。あの時の、あの空気感の、あの仕事で、一つの病院にはかならず色々な人との出会いがあったのと、東京消防の人がみなさんとても協力的で、得体のしれない放浪人のような青年によくもここまで良くしてくれたなぁというのを覚えています。
---------------------------------------------
大都市の救急医療
- 高齢者の救急搬送が増加し,一病院あたりの救急医療の負担が増大している.救急患者を頑張っ て受けている医療機関の努力に報いると共に,行政を巻き込んだ適切な医療財源と資源の分配が必要である.
- 患者を診なくて良い理由を考える前に,患者を診なければいけない理由を考える.
- 東京都でたらい回しされている患者の多くはコモンディジーズである.
- 今こそ幅広く当たり前 の医療を当たり前に提供できるジェネラリストの養成が必要な時代であり,それを教育し伝承 することが我々ジェネラリストの使命である.
Keywords:たらい回し,不応需,高齢者,東京ルール,救急搬送
--------------------------------------------------
要旨
筆者は病院が多数ある大都市で何故救急搬送の不応需(たらい回し)が何故起こるのかを調べる為に,東京都内を中心に40以上の救急告示病院で,断らずに当直業務を行う実地フィールドワークを約1年間行った. 大都市の救急医療の問題は根本に救急告示病院数の減少と高齢者の救急搬送の著名な増加に伴う需要供給 のバランスが崩れている事にあった.
また東京都指定二次救急告示病院間においても休日夜間における応需件数の差が著名に見られている.搬送先選定に難渋する病態や背景は整形外科疾患が最も多く,次いでアルコー ル関連,精神科領域,高齢者と続いていた.高齢者の救急搬送件数は増加の一途を辿っている為に,今後さらに複雑な病態や社会背景を持った高齢者の不応需症例が増えることが予想され行政・消防・医療・患者の四者の相互協力下で喫緊の対策が必要である.
------------------------------------------------------
はじめに
筆者は研修時代に,毎日の様に不応需(たらい回し) の症例を経験し,一つの命題を持つに至った.それは「何故,周囲に救急告示病院が多数存在するにも関 わらず,たらい回しが起こるのか?」である.社会的需要もあることからこれまでに社会科学的研究が散見される分野ではあるが 1-3), 自院搬送内症例にのみ限定した言及に留まっていたり,また不応需に至った理由が満床,処置中,専門外等の原因で包括されてしまっているために,搬送先選定困難に至った真の理由が見えてくるものは多くない.
不応需に関する詳細な情報は,その病院の損益に直接結びつく可能性が強く,これまで大々的に調査されてきていない.また各救急告示施設でシステム上の問題,当直医の体制,各科連携の問題,コメディカルの勤務体制等は異なるために一元的に説明することは困難であり,各病院のブラックボックスを個別に調査する必要がある.筆者はこれを行うべく「患者の受け入れを断らず」に大都市東京を中心とした40 以上の救急告示病院で当直業務を行う実地フィールドワークを,平成26 年4 月1 日より約1年間施行した.その中で得た経験と文献的考察を交えながら東京を例に上げ救急医療の問題点について述べる.
■症例 搬送先選定困難患者の1例
患者は28 歳男性,数日前より咽頭痛を認めており,本日(祝日)朝に近医を受診.感冒の診断で,抗生剤等を処方されたが,帰宅しても嚥下時痛のために内服できず救急要請となった.喘鳴のような音を認めたが会話が可能であったために救急隊は軽症と判断し病院選定を行った.多数の病院が耳鼻科疾患の可能性があるために耳鼻科のある救急告示病院へとのことで5件以上の不応需があり,大学病院の耳鼻科では呼吸器疾患の可能性があるために受け入れ不能とし,筆者の当直先へ搬送となった.来院時,SpO2 は保たれてい たが,想定した通り明らかなStridor,流涎,tripod position,喉頭の圧痛を認めており,画像評価のうえで急性喉頭蓋炎と診断した.医師同乗で前述した大学病院へ転送し,耳鼻科医師によりその後直ぐに緊急気管切開となった.
■救急当直実地フィールドワークの感想
平成21年に東京ルール*1が施行され,昨今に入りようやく選定困難の状況に改善が見られだしたかと思われた.しかし, 本例の様に5 件以上不応需が続く症例は氷山の一角に過ぎず,都内で1日あたり搬 送先選定困難患者として東京ルールが対象となる患者は約40名程とされる4).筆者がフィールドワークを行った救急告示病院はが中規模病院(病床数100 − 499)6割以上を占め,次いで小規模病院(病床数20-99)3 割であり,大規模病院は募集が無いために1 病院のみしか勤務できていない.いわゆる東京ルールにおける地域救急医療センター*2においては勤務経験が無いために客観的評価が不能であるが,少なくと も非常勤医師を募集している病院の多くが,夜間の当直業務を自院で補うだけの医師のマンパワー不足が常時的な問題となっていた.
また,救急告示病院であるにも関わらず,人員配置の不備,応需するためのシステムの不備や,夜間の検査体制の問題も多数の病院で垣間見られ,このことが後述する救急搬送応需件数と関係していると考えられた.
本症例に戻ると,咽頭痛と若年男性であることから プレホスピタルの段階で軽症と判断され,症状から耳鼻科疾患が考慮されるも,救急隊からの情報だけでは 耳鼻科医師も当該疾患であるとは判断できずに不応需が続いたものと考えられる.調査の中で本症例の様に、いったん受け入れたうえで転送となった症例が数多くあるが,そのほとんどがコモンディジィーズであった.また初期治療を行い,診断を早期に付けることで円滑に転送先を決めることが可能であった.しかし,社会的背景の問題や,アルコール関連,精神科既往歴,高齢独居等の患者背景の問題が加わることで搬送先選定に難渋する傾向が顕著に見受けられた.それ以外に追記すべき問題として,常勤医師と比較して非常勤医師の給与の高さと実務労働量が相関しておらず,個人の技量と当直業務に対する見解と認識の差から救急診療に従事するかしないかは非常勤当直医に一任されている場合がほとんどであった.
そのため,救急告示病院であり,要請がかかりつけの患者であったとしても,昨今の救急診療における訴訟問題や責任の所在の問題もあ り,専門外疾患として安易に救急搬送を断る事例も多い印象であった.以上,筆者が都市部でフィールドワー クを行い感得した現場の問題点の一部抜粋である.しかし,これらの問題点に対して各救急告示病院の情報を開示して頂き社会科学的に調査することは現実問題として不可能であり,今後の課題となっている.次に大都市の救急医療問題における諸考察に言及していきたい.
* Glossary1 東京ルール:救急隊が5 ヶ所の医療機関に連絡し たにも関わらず搬送先が決定しない場合で,かつ救急隊の観察 結果が中等症以下となる場合に適応となり,地域救急医療セン ターを中心に調整を行い,積極的に地域で受け入れを行うルー ル.
* Glossary 2 地域救急医療センター:東京都指定二次救急医療 機関の内,地域において受け入れ医療機関調整と救急患者の積 極的な受け入れ等の役割を担う医療機関のことであり,平成27 年1 月1 日現在で84 施設が指定されている5).
■東京大都市圏の救急医療の概略
東京は1200 万人という膨大な人口を擁しており, 外国人や路上生活者等含めて多様な人が居住している 一方で,通勤や通学等で昼間人口は1500 万人に膨れ 上がると算出される.近年救急車の不応需,いわゆる「たらい回し」の問題がクローズアップされ,救急車の受け入れ拒否は地方よりもむしろ都市部において深刻な問題となっていると既に指摘されている1-3).東京都はこれを受けて平成21 年度より迅速かつ適切な救急医療を確保するために前述した「東京ルール」を策定し,東京都地域救急医療センター78施設を中心とした救急患者の搬送調整や受け入れ体制を整備した (平成27 年4 月84 施設).3 年以上が経過した現在,救急医療の地域完結という部分では一定の効果が認められ始めている.
① 需要と供給バランスについて
平成19 年の東京都救急告示医療機関数は全国1位 であるが,人口10 万人当たりの救急告示医療機関数 は2.7 で全国43 位(全国平均3.7)と人口比では全国 平均を下回っている6).これにさらに拍車をかけるよ うに救急医療に従事する体制確保が困難である等の理由により救急医療機関の申出を撤回する救急告示医療機関が増え,東京都の救急告示医療機関数は平成11年度に397 か所であったのに対して平成23 年度には328 か所にまで減少している4)(Box 1).
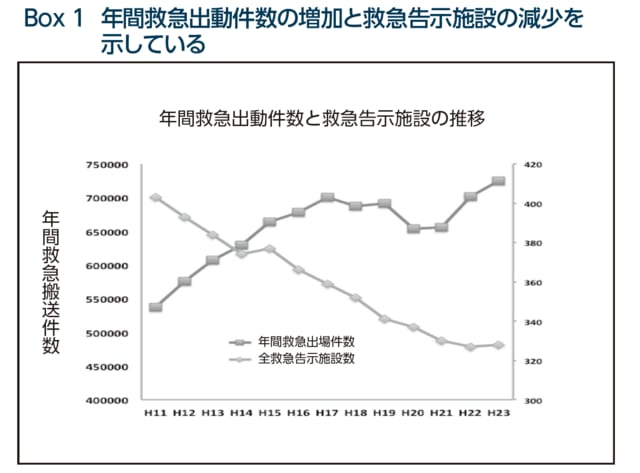
一医療機関当たりの救急搬送件数が増加することは必然であり,救急搬送を受ける体制が整っている病院にさらに患者が集中し,過剰な負担を生んでいる.実際に,平成22年の東京都指定二次救急医療機関における休日・ 全夜間診療事業の医療機関別受け入れ実績をBox 2 に示す.

1 年間の救急搬送が5000件を超えている指定二次救急医療機関が全体の4.4%(11/250)認めたが,一方で700件に満たない医療機関が38.4% (96/250) を占めており,受入れ実績に大きな偏りが示された4).平成24年度のデータでは指定二次救急医療機関に対しては一病院あたりに最低でも年間535 万円の休日夜間診療事業委託料が報酬として東京都より支払らわれているために,今後救急患者を受ける医療機関の努力に報いると共に,適切な医療財源の再分配も必要である.
次に救急医療の需要面についてまとめる.東京消防庁の救急活動の現況の報告によれば,年間救急出場件数は平成21年に65万5千件なのに対して平成25年には74万9千件(全国1位)と,さらなる増加の一途を辿っている7). また,全救急搬送人員に占める高齢者(65歳以上と定義)の割合は平成15年には35.6% であったのに対して平成21年には42.9%,同25年には48.2%を占め,急激に増加している.
Box 3 は高齢者搬送人員の推移を示した図で,平成21 年 度の高齢者と非高齢者の年間救急搬送人員数をそれぞ れ100 とした場合の増減の割合を示している.

非高齢者群は概ね横ばいであるにも関わらず,高齢者群の搬送のみが急激に増加していることが分かる.このことから前述した東京における救急搬送件数の増加は概ね高齢者疾患が寄与するところが非常に大きく,今後一層の高齢者の救急搬送人員が増えることは確実な状況である.
②搬送先選定困難と東京ルールについて
平成21年8月に東京ルールが策定して以降,搬送先選定困難患者の地域医療圏内における受け入れ率は平成20年49.3%であったのに対して平成23年には 81.3%と飛躍的に改善した4,5).
より身近な地域で患者を受け入れることができる様になったことは評価できる.しかし救急隊の搬送先病院選定に要した時間が直接相関するとされる現場到着時間から搬送開始までの平均時間は平成19 年に19 分であったところが,毎年延伸傾向にあり,平成25年には22分13 秒を要するようになっている4,7).東京ルールが適応された搬送先選定困難患者は最終的には東京都地域救急医療センターが75%を収容している実態があることから,東京ルールが適応されない不応需件数の増加と選定から搬送開始までの時間の延長が考慮される2).
次に,どのような疾患や患者背景が不応需となりやすいのか考えてみたい.平成23年6月から平成24年5月の約1年間で,東京ルール対象となった患者のキーワードの割合を示す(Box 4).


1 位は開放骨折や, 大腿骨頸部骨折,腰椎圧迫骨折等を含む整形外科が 16.0%を占め最も多く,ついで,アルコール15.6%, 精神科9.9%,高齢者9.6% と続き,これら上位で搬送先選定困難患者の約半数を占めていた.筆者がフィー ルドワークで自験した症例の多くがこれに当てはまっていた.上記から憂慮されることは,緊急的処置が必要になる可能性が高い疾患以上に,高齢者であるとい うだけで搬送先選定に難渋しやいという事態が容易にうかがえ,今後高齢化が進む大都市東京の救急医療はますます窮迫する可能性を強く示唆する.
■終わりに
以上,大都市の例として東京を上げ,救急医療の現場における問題点と我が国に起こっている社会的問題と背景について考察した.前述した様に,大都市の救急医療の問題は根本に救急告示病院数の減少と高齢者の救急搬送の著名な増加に伴う需要供給のバランスが崩れていることにある.その他の原因として,各施設内での救急部門と他診療科との連携が十分ではないこ と,施設間連携が弱いこと,コンビニ受診の増加,単身世帯の増加など枚挙に暇がない.
本稿では取り上げなかったが,臨床研修制度の変化に伴う医師不足や昨今の訴訟リスクの増大,救急医療に対する診療報酬の問題などのわが国の医療をめぐる制度的・構造的な問題も多数ある.これらは無論,個人の使命感や努力のみでは限界があることを皆が直視し,行政・消防・医 療・患者の四者が相互協力のもとに改善を図る必要がある.
最後に敢えて批判を恐れずに,この経験で感じたことを述べる.それは「患者を診なければいけない理由を考える前に,患者を診なくて良い理由を考える」こ とを可とする風潮である.自験例では救急告示病院の当直医等が「何らかの言い訳」を作ることで不応需となっている事例が実は一番多いと感じている.現に筆者がその後に診察を行った結果,ほとんどが軽症~中等症のコモンディジーズであった.これは実際に平成25 年度都内全搬送人員の内51.6%が軽症, 40%が中等症であることから、明らかである 7).
初期治療や診断後は 円滑に転送することも可能であったことも東京ルール と救急患者受け入れコーディネーターの貢献からも納得できる.今後の救急医療の問題において,我々ジェネラリストにできること,そして期待されることは,救急搬送患者の多くを占めるコモンディジーズにストレス無く対応するための当たり前の基本的診療能力を持てるように若い世代を教育し,ジェネラルマインドを持った医師を数多く輩出していくことであると考えている.
謝辞
協力していただいた東京消防庁広報担当様,また本音での率直な意見を頂いた各救急隊・消防本部の皆様,文章の感想と校正を頂いた東京城東病院 宮内亮輔先生にこの場をお借りして感謝の意を表します.
■引用文献
1)小濱啓次:都会でも救急医療の過疎化が起こつて いる.日臨救急医会誌 2007;10:509 - 16.
2) 伊藤敏孝,武居哲洋,藤澤美智子:ER 型中核病 院への搬送前に他院で救急車受入拒否(たらい回し) された症例の検討. 日臨救急医会誌. 2010;13: 1 - 7.
3) 坪内逸美,小濱啓次,櫻井瑛大,他:地方都市鳥 取と大都市東京との救急医療体制の比較. 日臨救急 医会誌. 2010;13:487 - 92.
4) 救急医療対策協議会報告:社会構造の変化に対す る救急医療体制のあり方について. 平成25 年5 月.
5) 東京都福祉保健局 救急医療の東京ルール http://www.fukushihoken.metro.tokyo.jp/iryo/ kyuukyuu/tokyorule.html
6) 熊田恵介, 豊田泉, 小倉真治, 有賀徹, 福田充宏: 救急告示医療機関数の推移と救急隊現場滞在時間の推 移からみた今後の救急医療体制のあり方に対する一考 案.日臨救急医会誌. 2011 ;14 :431-436. 7) 東京消防庁:平成25 年救急活動の現況.平成26 年刊行.
■参考文献
① Tokuda Y, Hinohara S:Redefining the age of elderly in Japan. J Am Geriatr Soc. 2008;56:573–4.
② Tokuda Y, Abe T, Ishimatsu S, and Hinohara S:Ambulance transport of the oldest old in Tokyo:A population-based study. J Epidemiol 2010;20(6):468-472.
③ Sullivan AF, Ginde AA, Espinola JA, et al: Supply and demand of board-certified emergency physicians by U.S. state, 2005. Acad Emerg Med. 2009; 16: 1014-8.
④ Carr BG, Branas CC, Metlay JP, et al: Access to emergency care in the United States. Ann Emerg Med. 2009; 54: 261-9.
English Abstract
Analysis and assessment of the problem concerning ambulance transport calls in a central big city, “Tokyo”
I worked at over forty public emergency-announced hospitals in the Tokyo metropolitan area as a field worker for a year in order to investigate the reasons why many ambulance vehicles were not accepted in a city which contains a large number of hospitals. It’s a problem of emergency medicine based on the imbalance between supply and demand, which is caused by the decreased number of hospitals with emergency departments and the robust increase of the elderly. The difference of the number of ambulance requests and ambulance acceptance on holiday nights between secondary critical care facilities was also a big problem. Decision making for transportation of patients was sometimes hard to accomplish. The largest number of cases were orthopaedics, followed by alcohol-related problems, psychiatric symptoms, and elderly patients. Since the number of emergency transportation visits has been and will continue to increase due to a higher number of elderly people with more complicated symptoms and social backgrounds, it is expected that the cases of emergency call refusals will also continue to increase. To manage this situation, there is a need for urgent measures to be taken with the mutual cooperation of public administration, Tokyo fire department, medical services, and patients.
For everyone who is engaged in emergency medical care for the patients. T.W 9.9. 2018


























