がんの予防や治療における漢方治療の存在意義を考察しています。がん治療に役立つ情報も紹介しています。
「漢方がん治療」を考える
786)抗腫瘍免疫の増強法(その3):メトロノミック・ケモテラピー
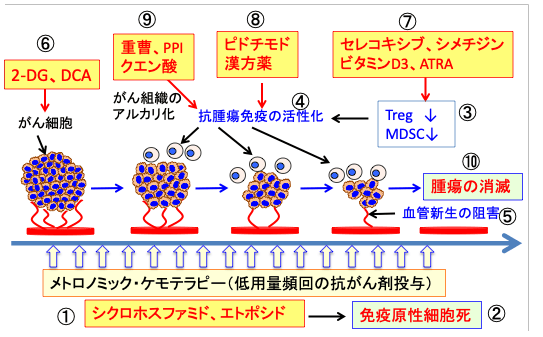
図:シクロホスファミドやエトポシド(①)を使った低用量頻回の抗がん剤投与(メトロノミック・ケモテラピー)は免疫原性細胞死を誘導する(②)。メトロノミック・ケモテラピーにはキラーT細胞を抑制する制御性T細胞(Treg)や骨髄由来抑制細胞(MDSC)の活性を阻害する作用があり(③)、がん細胞を排除するキラーT細胞などによる抗腫瘍免疫を活性化する(④)。さらに、低用量の抗がん剤は血管新生を阻害する作用がある(⑤)。2-DG(2-デオキシ-D-グルコース)は小胞体ストレスを誘導し免疫原性細胞死を増強し、DCA(ジクロロ酢酸ナトリウム)も抗腫瘍効果を増強する(⑥)。セレコキシブやシメチジンは制御性T細胞(Treg)や骨髄由来抑制細胞(MDSC)の活性を抑制し、ビタミンD3とオールトランス・レチノイン酸は骨髄由来抑制細胞の分化を誘導して免疫抑制活性を低下する(⑦)。ピドチモドと漢方薬は抗腫瘍免疫を活性化する(⑧)。重曹(重炭酸ナトリウム)、PPI(プロトンポンプ阻害剤)、クエン酸はがん組織のアルカリ化を促進して抗腫瘍免疫を活性化する(⑨)。このように、メトロノミック・ケモテラピーと抗腫瘍免疫を高める治療法を併用すると、免疫機序でがんを排除できる可能性が高まる(⑩)。
786)抗腫瘍免疫の増強法(その3):メトロノミック・ケモテラピー
【標準治療の抗がん剤治療は免疫力を犠牲にしている】
標準治療における抗がん剤治療は、最大耐用量(副作用に耐えられる最大量)の抗がん剤を投与することが基本になっています。
患者さんが副作用に耐えられる(死なない)範囲で最大限の投与量を設定するのが最も腫瘍の縮小効果(奏功率)が高いというのが、最大耐用量を投与する根拠になっています。
この方法は白血病や悪性リンパ腫のように抗がん剤が効きやすい腫瘍の場合は有効ですが、抗がん剤が効きにくい腫瘍の場合は、むしろ高用量の抗がん剤投与は、正常細胞のダメージによる副作用が強くなるだけでなく、がん細胞の増殖や浸潤や転移を刺激する可能性が指摘されています。
例えば、高用量の抗がん剤投与によってがん組織が強くダメージを受けると、がん細胞やがん組織の間質にいるがん関連線維芽細胞などからダメージを受けたがん組織を修復するため様々な炎症性サイトカインやケモカインや増殖因子などが産生されます。このような因子によって血管内皮前駆細胞が骨髄から動員されて、血管形成が促進されて、がん細胞の増殖や転移が促進することが明らかになっています。(397話参照)
骨髄の血管内皮前駆細胞はケモカイン受容体のCXCR4を持っているので、がん組織から産生されるケモカインのCXCL12によってがん組織に動員されて血管新生が促進されます(406話参照)。
抗がん剤投与ががん細胞の増殖能や浸潤能を高めることも指摘されています。
さらに、最大耐用量の抗がん剤投与はリンパ球やナチュラルキラー細胞や樹状細胞などの免疫細胞の働きを阻害します。

図:高用量の抗がん剤治療によってがん組織がダメージを受けると、ダメージを受けた組織を修復するために、がん組織中にがん関連線維芽細胞が増える(①)。がん関連線維芽細胞からケモカインや増殖因子が産生され(②)、これらの因子は骨髄の血管内皮前駆細胞や炎症細胞をがん組織に動員する(③)。その結果、抗がん剤でダメージを受けたがん組織は血管の新生・増生や炎症性サイトカインの産生、酸化ストレスの亢進が起こる(④)。その結果、がん細胞の増殖が促進され、浸潤や転移が促進される(⑤)。高用量の抗がん剤治療は樹状細胞やリンパ球やナチュラルキラー細胞(NK細胞)などの免疫細胞の働きを阻害する(⑥)。免疫細胞が正常に働かないと、がん細胞の増殖や転移を防ぐことができない(⑦)。
抗がん剤治療でがん細胞が死滅すると、その死骸を樹状細胞が取り込んで、がん抗原をリンパ球に提示します。抗原特異的な獲得免疫が発動すれば、免疫細胞による腫瘍の排除が促進されます。しかし、高用量の抗がん剤を投与している限り、免疫細胞は働くことができません。
免疫力を犠牲にして高用量の抗がん剤をやみくもに使用する戦略だけでなく、低用量の抗がん剤と免疫増強を組み合せた戦略も検討する必要があります。

図:通常の抗がん剤治療は、副作用に耐えられる最大量(最大耐用量)の抗がん剤を投与する。この場合、正常組織へのダメージも強いので副作用も強く現れる。また、正常組織のダメージを回復させる必要があるため、抗がん剤投与の間に休薬期間が必要であるが、この休薬期間に腫瘍血管が急速に再生し、生き残ったがん細胞が増殖する。がん組織のダメージは、がん関連線維芽細胞や血管内皮前駆細胞を動員する。抗がん剤が効きにくい強いがん細胞が選択的に生き残るので、がん組織は次第に抗がん剤が効きにくい細胞が多くなってくる。
【がん組織は免疫細胞の働きを抑制する微小環境を作っている】
免疫チェックポイント阻害剤を用いた免疫療法はがん細胞に特異的なT細胞の働きを活性化してがん細胞を死滅させる効果を増強します。しかし、全ての症例に効くわけではありません。むしろ効くのは一部です。
その理由としてもっとも重要なのが、免疫抑制性の微小環境の存在です。がん組織の微小環境がT細胞の働きを弱めているのです。
まず、がん細胞はグルコース(ブドウ糖)やアミノ酸の取り込みが亢進し、エネルギー産生と細胞分裂の材料に使っています。これらの栄養素は、リンパ球が増殖し、がん細胞を排除する働きを実行する上でも必要です。従って、がん組織ではT細胞が働くために必要な栄養素が枯渇しているのです。
さらに、がん細胞では解糖系でのグルコース(ブドウ糖)代謝の亢進で、乳酸の産生が亢進しています。がん細胞内に乳酸が蓄積すると細胞毒になるので、がん細胞は乳酸を細胞外に排出しています。従って、がん組織には乳酸が増え、その結果、がん細胞の周囲は酸性になっています。

図:がん細胞は解糖系によるグルコース代謝が亢進して乳酸と水素イオン(プロトン、H+)の産生量が増える(①)。細胞内の酸性化は細胞にとって障害になるので、細胞はV型ATPアーゼ(vacuolar ATPase)やモノカルボン酸トランスポーター(MCT)やNa+-H+ 交換輸送体1(Na+-H+ exchanger 1:NHE1)などの仕組みを使って、細胞内の乳酸や水素イオン(プロトン)を細胞外に排出する(②)。その結果、がん細胞の周囲はpHが低下してがん組織は酸性化している(③)。組織が酸性化すると、免疫細胞の働きが抑制され、血管新生が促進し、がん細胞の浸潤や転移も促進される(④)。
正常な細胞はpHが7.4というややアルカリ側でないと働くことができません。実際に、がん組織ではがん細胞外のpHが6.2〜6.9と酸性になっています。このような酸性の状態では、リンパ球は正常な働きができません。
組織が酸性になるとがん細胞を攻撃しにきた免疫細胞の働きが弱ります。
さらに乳酸には、がん細胞を攻撃する細胞傷害性T細胞の増殖や、免疫細胞の働きを高めるサイトカインの産生を抑制する作用があり、がんに対する免疫応答を低下させる作用もあります。
がん組織にはマクロファージなどの炎症細胞からプロスタグランジンE2(PGE2)の産生が増えています。PGE2は免疫担当細胞(樹状細胞、リンパ球、NK細胞など)の働きを抑制します。
一方、PGE2は骨髄由来抑制細胞を動員しがん組織内で増えます。
骨髄由来抑制細胞(Myeloid-derived suppressor cells: MDSCs)は顆粒球のマーカーと単球/マクロファージのマーカーとを同時に発現している未熟な段階の骨髄由来細胞で、免疫反応を強力に抑制する働きを持っています。
骨髄由来抑制細胞はアルギナーゼや活性酸素、一酸化窒素、IL-10、TGF-βなどの産生を介して免疫担当細胞の活性を阻害したり、制御性T細胞(Treg)の誘導をきたすことによって免疫抑制作用を発揮します。制御性T細胞は免疫応答を抑制的に制御しているT細胞の一種です。
このように、がん組織は免疫細胞の働きを抑制するような微小環境を自ら作り出しており、がん細胞を攻撃する目的で免疫担当細胞ががん組織に入っていっても十分な働きができないようになっているのです。

左図:がん組織内ではシクロオキシゲナーゼ-2(COX-2)の発現と活性が亢進している(①)。COX-2はプロスタグランジンE2(PGE2)の産生を増やし、PGE2は免疫担当細胞(樹状細胞、リンパ球、NK細胞など)の働きを抑制する(②)。一方、PGE2は骨髄由来抑制細胞を動員しがん組織内で増える(③)。この骨髄由来抑制細胞は免疫担当細胞の働きを抑制する(④)。がん細胞は解糖系が亢進し、乳酸や水素イオン(H+)の産生が増え、がん組織は酸性化している(⑤)。組織の酸性化は、免疫担当細胞の働きを抑制するが、骨髄由来抑制細胞の働きは活性化する。したがって、PGE2の産生やがん組織の酸性化や骨髄由来抑制細胞の動員を阻止すれば、がん細胞を攻撃・排除する免疫担当細胞の働きを高めることができる。
右図:がん細胞はグルコースの取込みと解糖系が亢進し(⑥)、乳酸と水素イオン(プロトン)の産生が増え、細胞外に排出される(⑦)。細胞外に排出された乳酸と水素イオンはがん組織を酸性化し、Tリンパ球やNK細胞や樹状細胞などの免疫担当細胞の働きを阻害する(⑧)。一方、乳酸やプロトン(H+)の産生増加によってpHが低下し酸性になると骨髄由来抑制細胞が動員され活性が亢進する(⑨)。骨髄由来抑制細胞は制御性T細胞を誘導して免疫担当細胞の働きを阻害する(⑩)。
このような複数のメカニズムでがん組織内ではエフェクター細胞の働きは抑制され、がん細胞を排除できない環境になっている。
【がん組織には骨髄由来抑制細胞が増えている】
免疫抑制性の細胞は、免疫反応を適切な時期に終息させたり、自己のタンパク質や食物に反応しないようにする働きがあります。もし異常に免疫系が活性化され続けたり、自己のタンパク質と反応すると、自己免疫疾患やアレルギー性疾患を引き起こします。
つまり、免疫応答を実行する細胞が暴走しないように抑制性の細胞やサイトカインや伝達物質が存在し、それによって免疫系が正常に働くことができるのです。
免疫抑制のメカニズムの一つに骨髄由来抑制細胞(Myeloid derived suppressor cell: MDSC)があります。この細胞は顆粒球のマーカーと単球/マクロファージのマーカーとを同時に発現している未熟な段階の骨髄由来細胞で、免疫反応を強力に抑制する働きを持っています。
骨髄由来抑制細胞はアルギナーゼや活性酸素、一酸化窒素、IL-10、TGF-βなどの産生を介して免疫担当細胞の活性を阻害したり、制御性T細胞(Treg)の誘導をきたすことによって免疫抑制作用を発揮します。
正常な場合には、免疫系が過剰に働いて自らの体を攻撃してしまう自己免疫疾患にならないように、骨髄由来抑制細胞や制御性T細胞がブレーキをかけています。つまりこれらの免疫抑制細胞は、健康な人にとっては、むしろ良い働きを担っています。
一方、担がん(体内にがんがある)状態では、骨髄由来抑制細胞ががん病巣部位のみならず循環血中やリンパ組織(リンパ節や脾臓など)においても増加することが報告されています。
末梢血中の骨髄由来抑制細胞の数が多いと予後が悪いという報告もあります。
がん細胞は免疫抑制性の骨髄由来抑制細胞をがん組織内に動員させることによって、キラーT細胞やNK細胞からの攻撃を抑えていることが明らかになっています。
つまり、がん細胞を攻撃・排除しようとするナチュラルキラー細胞(NK細胞)や細胞傷害性T細胞(キラーT細胞)の働きが、がん組織内では骨髄由来抑制細胞の増加によって抑制されているのです。

図:腫瘍組織からプロスタグランジンE2、IL-6、TGF-β、VEGF、GM−CSFなどの因子が産生される(①)。これらの腫瘍由来因子は血流によって骨髄に達し(②)、骨髄の前駆細胞から骨髄由来抑制細胞(MDSC)の増殖を促進する(③)。腫瘍組織から産生されるケモカイン(CXCL1/2やCXCL12など)がMDSCを腫瘍組織に誘導して集める(④)。腫瘍組織に集まったMDSCは細胞傷害性T細胞(CD8+T細胞)やナチュラルキラー細胞(NK細胞)の働きを阻害して抗腫瘍免疫を抑制する(⑤)。MDSCは成熟した樹状細胞やマクロファージに分化させることもできる(⑥)。
【COX-2阻害剤のセレコキシブは骨髄由来抑制細胞の働きを抑制する】
がん組織ではがん細胞やマクロファージが産生するシクロオキシゲナーゼ-2(COX-2)の活性亢進によってプロスタグランジンE2(PGE2)の産生が高まっています。
PGE2ががん組織に骨髄由来免疫抑制細胞を動員し、免疫担当細胞の働きを弱めることによって、免疫細胞の攻撃からがん細胞を守っていることが明らかになっています。
COX-2阻害剤のセレコキシブ(celecoxib)が骨髄由来抑制細胞の働きを阻害して、免疫療法の効き目を高めることが報告されています。以下のような報告があります。
COX-2 inhibition improves immunotherapy and is associated with decreased numbers of myeloid-derived suppressor cells in mesothelioma. Celecoxib influences MDSC function.(中皮腫において、COX-2阻害は、免疫療法の効果を高め骨髄由来抑制細胞の数の減少に関連する。 セレコキシブは骨髄由来抑制細胞の機能に影響を与える。) BMC Cancer. 2010 Aug 30;10:464. doi: 10.1186/1471-2407-10-464.
【要旨】
研究の背景:骨髄由来抑制細胞(MDSC)は、腫瘍組織に集積する不均一で未成熟な細胞集団である。これらの細胞は、腫瘍由来因子(例えば、プロスタグランジン)によって誘導され、免疫抑制において重要な役割を果たす。 MDSCは、アルギナーゼIの発現の増加および活性酸素種(ROS)および酸化窒素(NO)の産生を介して、T細胞およびNK細胞の機能を抑制する。
MDSCによる免疫抑制は、免疫療法に対する不応性の主な要因の1つである。
そこで、MDSCサブタイプによる活性酸素種産生に焦点を当て、特異的COX-2阻害によるプロスタグランジン合成を阻害することによって、MDSCの生体内免疫抑制機能が阻止できるかどうかを調べた。さらに、セレコキシブが免疫治療戦略の改良につながるかどうかを検討した。
方法:マウスの中皮腫移植腫瘍モデルにおいて、MDSCの数および機能を解析した。マウスに中皮腫腫瘍細胞を移植し、シクロオキシゲナーゼ-2(COX-2)阻害剤セレコキシブを、単独または樹状細胞ベースの免疫療法と組み合わせて投与した。
結果:がん細胞の増殖が起こる領域には、多数のMDSCが浸潤し、COX-2発現が亢進していた。セレコキシブは、in vitroおよびin vivoでプロスタグランジンE2レベルを低下させた。 担がんマウスにセレコキシブを経口投与すると、すべてのMDSCサブタイプの局所および全身の拡大を抑制した。
MDSCからの活性酸素種および一酸化窒素の産生低下およびT細胞寛容性の低下で示されたように、MDSCの機能は障害された。 その結果、免疫療法の効果を高めた。
結論:セレコキシブは樹状細胞ベースの免疫療法を改善する強力な治療法であり、MDSCの数および免疫抑制機能を抑制する。 これらのデータは、免疫療法を行なう時に、同時にシクロオキシゲナーゼ-2活性を阻害することが有用であることを示唆している。
つまり、COX-2阻害剤のセレコキシブは、がん細胞に対する免疫細胞の攻撃活性を高めることができるという報告です。
【低用量のシクロホスファミドは骨髄由来抑制細胞を阻害、がんワクチンの効果を高める】
シクロホスファミド(商品名:エンドキサン)はナイトロジェンマスタードの流れをくむアルキル化剤で、DNAをアルキル化してがん細胞(分裂している細胞)を死滅させます。
がん治療の場合は、1日100~200mgの服用で、自己免疫疾患の場合は1日50mg程度の低用量を服用します。
低用量の場合は、免疫細胞や炎症細胞の働きを抑制して炎症反応を抑える作用(抗炎症作用)によって自己免疫疾患を治療します。
シクロホスファミドの低用量投与ががんワクチンの効果を高めることが報告されています。以下のような報告があります。
Metronomic cyclophosphamide enhances HPV16E7 peptide vaccine induced antigen-specific and cytotoxic T-cell mediated antitumor immune response.(メトロノミック投与のシクロホスファミドはHPV16E7ペプチド・ワクチンで誘導した抗原特異的な細胞傷害性T細胞による抗腫瘍免疫を増強する)Oncoimmunology. 2014 Nov 14;3(8):e953407.
【要旨】
本研究では、ヒトパピローマウイルス(HPV16)で誘導した腫瘍モデルにおけるHPV16E7をターゲットにしたペプチドワクチンとメトロノミックなシクロホスファミド投与との併用の効果を検討した。
C3 腫瘍を移植したマウスに隔週でシクロホスファミドのメトロノミック投与を行い、HPV16E749-57ペプチド抗原を含むDepoVaxワクチンを3週ごとに投与した。
ワクチンとシクロホスファミドの併用群で腫瘍増殖の顕著な抑制を認めた。
メトロノミックなシクロホスファミド投与はリンパ節のリンパ球を顕著に減らす作用を示したが、ワクチンで誘導される抗原特異的なCD8+T細胞(キラーT細胞)の増殖は抑制しなかった。
ワクチンとメトロノミックなシクロホスファミド投与を受けたマウスの脾臓のリンパ球は腫瘍細胞を死滅させる活性を亢進していた。
この抗腫瘍活性は、ワクチンとメトロノミックなシクロホスファミド投与を受けた腫瘍を移植したマウスから採取したCD8+キラーT細胞によって、別のマウスに移行できた。
腫瘍を移植したマウスの実験系で、メトロノミックなシクロホスファミドは免疫機能が正常なマウスでは抗腫瘍効果を示し、免疫不全マウス(ヌードマウス)で抗腫瘍効果が認められなかったという実験結果が報告されています。
これは、シクロホスファミドを低用量で用いた場合の抗腫瘍効果は、がん細胞に対する直接的な作用や血管新生阻害作用とは関係なく、免疫細胞による作用であることを示唆しています。
腫瘍組織には制御性T細胞(Treg)や骨髄由来抑制細胞(MDSC)が増えており、これらの細胞がCD8陽性のキラーT細胞(細胞傷害性T細胞)の働きを阻害するので、がんワクチンを使ってがん抗原特異的なキラーT細胞が増えても、がん細胞を死滅させることができません。
そこで、TregやMDSCを減らす方法が抗腫瘍免疫を高める上で大切になってきます。
シクロホスファミドは投与量が多いと、キラーT細胞やナチュラルキラー(NK)細胞などエフェクター細胞も抑制されますが、適度な量だとキラーT細胞やNK細胞は抑制せず、制御性T細胞や骨髄由来抑制細胞の働きを抑制して、抗腫瘍免疫を高めることができます。
ただ、この「適度な量」というのが問題です。
自己免疫疾患の治療で使われる量は細胞傷害性T細胞の活性を抑制する量であるため、それよりも少ない量が良いのかもしれません。以下のような報告もあります。
Low-dose cyclophosphamide administered as daily or single dose enhances the antitumor effects of a therapeutic HPV vaccine.(低用量のシクロフォスファミドの連日投与あるいは1回投与は治療目的のヒトパピローマウイルス・ワクチンの抗腫瘍効果を増強する)Cancer Immunol Immunother. 62(1):171-82. 2013年
【要旨】
ヒトパピローマウイルス(HPV)ワクチンは、HPVに特異的な全身性の免疫応答を引き起こすが、その臨床効果はワクチン誘導性のCD8陽性T細胞(キラーT細胞)のレベルとは必ずしも相関しない。その理由として、腫瘍組織における免疫抑制性の微小環境の存在が指摘されている。
細胞傷害性T細胞(CD8陽性T細胞)の働きを阻害する細胞として制御性T細胞(Treg)が知られている。
シクロフォスファミドは抗がん剤の一種で、Tregを含めて免疫細胞を減らす作用がある。ワクチン治療に併用して適度な量のシクロフォスファミドを使うと、ワクチン誘導性のT細胞応答は抑制せずに、Tregだけを減らすことができる。しかし、シクロフォスファミドの投与量や投与法(投与スケジュール)については十分に検討されていない。
そこで、HPVワクチンと併用してシクロフォスファミドを使用する場合の用量や投与スケジュールについて、動物モデル(HPV腫瘍を移植したマウス)を用いて検討した。
シクロフォスファミドの単回投与と連日投与は、HPVワクチンと併用することによって、相乗的な抗腫瘍効果を認めた。
この抗腫瘍効果のメカニズムとして制御性T細胞(Treg)の数の減少と、抗原特異的CD8陽性T細胞の腫瘍内浸潤の増加が示唆された。CD8陽性T細胞とTregあるいは骨髄由来抑制細胞(MDSCs)の比(CD8+/TregとCD8+/MDSCs)はシクロフォスファミドの併用によって上昇した。
シクロフォスファミドの連日投与は、ワクチン誘導性のCD8陽性T細胞の数を減らす傾向を認めた。
以上の結果から、シクロフォスファミドはワクチンを投与する前に単回で投与する方が、連日投与より有効で、しかも簡便で、ワクチン誘導性のT細胞の活性化にも悪影響を及ぼさないことが明らかになった。
メトロノミック・ケモテラピー(Metronomic Chemotherapy)とは、メトロノームのように規則的に低用量の抗がん剤を頻回に投与していく抗がん剤治療法です。(397話参照)
メトロノミック・ケモテラピーではがん細胞を死滅させるのではなく、がん間質の細胞に作用して炎症性サイトカインの産生や血管新生を阻害することによって抗腫瘍効果を得ることを目標にしています。
自己免疫疾患(膠原病)の治療に炎症細胞や血管内皮細胞や線維芽細胞の働きを抑制することが有効なのと同様に、がん組織に存在する炎症細胞や血管内皮細胞や線維芽細胞の働きを抑制するとがん細胞自体の増殖や転移も抑制できることが明らかになっています。
Treg(制御性T細胞)やMDSC(骨髄由来抑制細胞)を減らす方法が抗腫瘍免疫を高める上で大切になってきます。
このような抑制性の免疫細胞を減らす方法としてシメチジン(449話)、セレコキシブ(446話)などがあります。
さらに、低用量のシクロフォスファミドは実際にがんワクチンとの併用で多くの研究が報告されています。ただし、投与量が多いと抗原特異的なキラーT細胞も抑制して免疫抑制状態になります。したがって、シクロフォスファミドの投与量と投与スケジュールが重要になります。
他の報告では、低用量連日投与(メトロノミック)で有効という報告もありますが、この論文では、ワクチンを投与する前の単回投与が良いという結果でした。
自己免疫疾患の治療で使われる量は細胞傷害性T細胞の活性を抑制する量であるため、それよりも少ない量が良いと思います。間歇的な投与が良いという報告があります。
【低用量のシクロフォスファスファミド単独で大きな腫瘍が消滅する】
シクロフォスファミドのメトロノミック投与が、抗腫瘍免疫を活性化して、大きな腫瘍を消滅できるという実験結果も報告されています。以下のような報告があります。
Metronomic cyclophosphamide eradicates large implanted GL261 gliomas by activating antitumor Cd8+ T-cell responses and immune memory.(シクロフォスファミドのメトロノミック投与は、抗腫瘍性のCD8陽性T細胞応答と免疫記憶を活性化することによって、大きなGL261グリオーマ移植腫瘍を消滅させる)Oncoimmunology. 2015 Feb 18;4(4):e1005521. eCollection 2015.
【要旨】
細胞毒性のある抗がん剤治療は免疫原性細胞死を誘導する。しかし、大きな腫瘍を免疫細胞だけの作用で縮小させ、しかも長期間の免疫記憶を成立させるために有効な方法は確立されていない。
免疫系が正常なマウスにGL261グリオーマ細胞を移植した実験系を用い、6日おきのシクロフォスファミドのメトロノミック投与の効果を検討した。
シクロフォスファミドの6日おきのメトロノミック投与の2サイクルの治療で、腫瘍細胞特異的なCD8陽性細胞傷害性T細胞(CTL)とナチュラルキラー(NK)細胞、マクロファージ、その他の免疫細胞を増やし、活性化した。
このようなCTLやNK細胞といったエフェクター細胞はシクロフォスファミド投与の6日後にピークになりその後減少した。制御性T細胞の数はCTLやNK細胞と逆の動きを示した。
間歇的なシクロフォスファミドを数回繰り返すことによって腫瘍は縮小し、消滅した。
腫瘍の消滅にはCD8陽性キラーT細胞(CTL)が必要であった。GL261細胞の再移植に対して、末梢血中のCTLの増加と腫瘍組織でのCTLの浸潤が認められ、抗原特異的な免疫記憶が成立していた。
以上の結果から、抗がん剤のシクロフォスファミドの単独の投与でも、その投与量と投与スケジュールを適切化すれば、大きな腫瘍を縮小させ、さらに消滅させ、免疫記憶を成立させることも可能であることが示された。
シクロフォスファミドを使ったメトロノミック・ケモテラピーは血管新生阻害作用によって抗腫瘍効果を示すと考えられています。しかしながら、最近の研究では、自然免疫の活性化など免疫機能を介したメカニズムの関与が指摘されています。
この研究グループは、がん抗原特異的なキラーT細胞の活性化と移植腫瘍の縮小に、シクロフォスファミドの間歇的な投薬スケジュールが有効だと報告しています。
シクロフォスファミドで死滅すると免疫細胞が認識しやすい免疫原性細胞死を誘導します。
高用量だと、免疫原性細胞死を誘導しますが、免疫系も抑制されます。また、がん組織がダメージを受けると血管新生が促進され、がん組織の増大を招く場合もあります。
一方、低用量のメトロノミック投与の場合、免疫原性細胞死は起こりにくいのですが、血管新生が起こらず、骨髄由来抑制細胞(MDSC)と制御性T細胞(Treg)の活性は抑制され、細胞傷害性T細胞(CTL)やナチュラルキラー(NK)細胞は抑制されないので、抗原特異的な抗腫瘍免疫を活性化することができます。
つまり、低用量のメトロノミック投与は、最大耐用量を投与する通常の抗がん剤治療とは異なるメカニズムで腫瘍縮小効果を発揮します。
しかも、免疫記憶が成立するので、再発を予防できることになります。
低用量頻回(メトロノミック)あるいは間歇的なシクロフォスファミド投与と、樹状細胞の活性化による自然免疫の発動(イミキモド、ピドチモド)と、抗原特異的な細胞傷害性T細胞の活性化をサポートする方法(COX-2阻害剤、シメチジン、漢方薬など)を組み合わせると、免疫機序での腫瘍の排除ができるかもしれません。

図:①抗がん剤のシクロフォスファミドは高用量でがん細胞の免疫原性細胞死を引き起こすが、低用量では細胞死は誘導できない。②腫瘍組織の血管新生は低用量で阻害されるが、高用量では、細胞死によって産生されるサイトカインや増殖因子によってむしろ血管新生が促進される。③T細胞の働きを抑制する骨髄由来抑制細胞(MDSC)と制御性T細胞(Treg)はシクロフォスファミドの低用量で活性が抑制され、高用量でも細胞死によって活性が抑制される。④低用量ではMDSCとTregの活性低下によって、細胞傷害性T細胞(CTL)とナチュラルキラー細胞(NK細胞)の活性は亢進するが、高用量では細胞死によって抑制される。
【短期間歇的な抗がん剤投与による免疫原性細胞死の誘導】
作用の強い抗がん剤治療で一時的に腫瘍が縮小しても、その効果は長続きせず、いずれがん細胞が耐性を獲得したり、患者側の体力低下などで、抗がん剤治療自体が行えない状況になります。
放射線照射やある種の抗がん剤は、抗腫瘍免疫を刺激できる細胞死(免疫原性の高い細胞死)を引き起こします。これを免疫原性細胞死と言います。
しかし、免疫原性細胞死を誘導しても、最大耐用量の抗がん剤を使用し続ければ、リンパ球や樹状細胞も増殖を阻害されるので、抗腫瘍免疫は発動も活性化もできません。
そこで、免疫原性細胞死を引き起こす抗がん剤投与を短期間で間歇的に行いながら、抗がん剤の休薬期間に樹状細胞やリンパ球(ヘルパーT細胞やキラーT細胞)を活性化し、免疫抑制性の因子(骨髄由来抑制細胞、制御性T細胞、プロスタグランジンE2など)を抑制する治療を行って積極的に抗腫瘍免疫を活性化すれば、がん組織の消滅も不可能ではありません。
通常の抗がん剤治療は体の治癒力や免疫力を犠牲にしている点が最も問題だと思います。
免疫細胞ががん細胞を攻撃しやすい条件と微小環境を作るという治療法も検討する価値があります。
つまり、放射線照射や短期間の抗がん剤治療によってがん細胞の免疫原性細胞死を誘導し、その後に抗腫瘍免疫を高める治療法を積極的に行うという治療法です。
このような短期間の間歇的な抗がん剤治療としては、昔から使用されて比較的安価なシクロフォスファミドとエトポシドが有用です。両方とも経口投与で、免疫原性細胞死を誘導することが知られています。
【シクロフォスファミドとエトポシド】
強い抗がん剤治療で効果が無くなった患者さんを対象に、昔から使用されている安価な抗がん剤(シクロフォスファミド、エトポシドなど)の治療効果が多く報告されています。シクロフォスファミドとエトポシドの使われ方を知る上で参考になります。
Efficacy of oral Etoposide in pretreated metastatic breast cancer: a multicenter phase 2 study.(治療を受けた転移性乳がんにおける経口エトポシドの有効性:多施設第2相試験)Medicine (Baltimore). 2015 May;94(17):e774.
【要旨】
アントラサイクリン系とタキサン系の抗がん剤治療に抵抗性になった転移性乳がん患者における経口エトポシド投与の安全性と有効性を検討する多施設第2相臨床試験を行った。
患者は経口エトポシド(60mg/m2/day)を1~10日まで投与し、その後11日間は休薬するスケジュールで治療を行った。
中国の10カ所の病院から参加した75例の転移性乳がん患者を対象にした。7例(9.3%)が部分奏功、29例(38.7%)が病状安定を示した。9例(12%)は24週間以上の病状安定で、臨床的有効性は21.3%(16/75)であった。無増悪生存期間の中央値は4.5ヶ月(1.3~7.7ヶ月)であった。
グレード3から4の有害事象は白血球減少(13.3%)、好中球減少(17.9%)、貧血(2.7%)、嘔吐(2.6%)、脱毛(1.3%)であった。
以上より、経口エトポシドは高度に治療を受けている転移性乳がんの患者に対して有効で安全性の高い治療と言える。
同様の臨床試験はイタリアからも報告されています。
A retrospective analysis of the activity and safety of oral Etoposide in heavily pretreated metastatic breast cancer patients.(高度に抗がん剤治療を受けた転移性乳がん患者における経口エトポシド治療の有効性と安全性に関する後ろ向き解析)Breast J. 21(3):241-5. 2015年
【要旨】
経口エトポシドは転移性乳がんの治療に有効であることが臨床試験で示されている。しかしながら、多くの新薬の開発や、エトポシドの毒性が過大に認識されているためか、エトポシドの使用は減少している。
本研究では、現在多く使用されている抗がん剤治療の複数のプロトコールで高度に治療を受け、効果が無くなった転移性乳がんの患者を対象にして、経口エトポシドの臨床的有用性と安全性について検討した。
対象は66例の転移性乳がんの患者で、すでに複数のプロトコールで抗がん剤治療を受けており、その数の中央値は8(2~13)であった。
患者は1日50mgのエトポシドを20日間連続で経口摂取し、ついで7日間の休薬期間を置いた。
無増悪生存期間の中央値は4ヶ月、奏功率は4%、臨床的有効性は18%、治療開始からの全生存期間は11ヶ月であった。臨床的に重度の毒性はほとんど認めなかった。エトポシドの副作用によって治療を中断した患者はいなかった。
その臨床的有効性と低毒性と低価格という特徴から、高度に抗がん剤治療を受けた転移性乳がん患者の治療に経口エトポシドは有益な選択肢であることが示唆された。
同様の目的でシクロフォスファミドとエトポシドの併用による治療も行われています。
Metronomic oral chemotherapy with old agents in patients with heavily treated metastatic breast cancer.(高度に治療を受けた転移性乳がん患者における古い経口抗がん剤によるメトロノミック・ケモテラピー)J Cancer Res Ther. 11(2):287-90. 2015年
【要旨】
高度に抗がん剤治療を受けた転移性乳がんの患者に対するシクロフォスファミドとエトポシドのメトロノミック投与の有効性を検討した。
転移を有する乳がん患者77例を対象に、シクロフォスファミド(50mg/日の連続投与)とエトポシド(2 x 50mg/日、週2回)の投与を行った。対象の患者はアントラサイクリン系、タキサン系、代謝拮抗剤の抗がん剤で治療を受け、効果が無くなった症例であった。
無増悪生存期間の中央値は7.03ヶ月(5.06~8.99ヶ月)、全生存期間の中央値は32.5ヶ月(22.5~42.4ヶ月)であった。
高度に治療を受けている転移性乳がんの患者に治療に、シクロフォスファミドとエトポシドによるメトロノミック・ケモテラピーは新規で有効性の高い治療法となりうる。この治療法は毒性が低く、安価に実施できる。生存期間の延長と低価格ということから非常に有益な治療法となりうる。
Prolonged progression-free survival with maintenance metronomic oral cyclophosphamide and etoposide treatment in macroscopic residual disease or recurrent/advanced stage ovarian cancer.(残存がんおよび再発性/進行性の卵巣がんにおける経口シクロフォスファミドとエトポシドのメトロノミックな維持化学療法による無増悪生存期間の延長)J BUON. 2014 Oct-Dec;19(4):980-4.
【要旨】
手術後残存のある患者あるいは再発した卵巣がんの患者に対するシクロフォスファミドとエトポシドを使ったメトロノミックな化学療法による効果を検討した。
45例の卵巣がん患者を対象にシクロフォスファミド(50mg/日の連日投与)とエトポシド(1日50mgを第1から5日までを21日サイクルで繰り返す)によるメトロノミック・ケモテラピーを行った。
患者の平均年齢は58歳、漿液性腺がんが78%で最も多く、平均2ライン(1~4ライン)の抗がん剤治療を受けていた。メトロノミック・ケモテラピーを受けた平均期間は11.3ヶ月間(2.9~29ヶ月間)であった。無増悪生存期間の中央値は10.3ヶ月間(7.9~12.8ヶ月)であった。副作用のため治療を中断したのは5例で、グレード3~4の毒性は3例(7%)に認められた。
手術後残存がんのある卵巣がん患者や再発進行性の卵巣がん患者に対して、シクロフォスファミドとエンドキサンによるメトロノミック・ケモテラピーは副作用が少なく有効な治療法であることが示された。
以上のようなシクロフォスファミドやエトポシドの低用量投与や間歇的投与と、樹状細胞やナチュラルキラー細胞や抗原特異的キラーT細胞の活性を高めて、抗腫瘍免疫を積極的に高める治療法を併用するとより効果が期待できそうに思います。例えば次のような治療法が考えられます。
①シクロフォスファミドを低用量(50mg/日または週3~4回)とエトポシド(50mg/日を1ヶ月のうち最初の5~7日間)を投与してがん細胞に免疫原性細胞死を誘導する。低用量のシクロフォスファミドは血管新生を抑制する作用もある。
②免疫原性細胞死を促進するため、2−デオキシ-D-グルコース(2-DG)を内服する(体重1kg当たり1日40~60mg)
③IL-12の産生を増やし、樹状細胞の成熟を促進するためにピドチモドを1日400~800mgを服用。
④ナイーブヘルパーT細胞のTh1への分化を抑制し、骨髄由来抑制細胞を誘導するプロスタグランジンE2の産生を抑制するCOX-2阻害剤のセレコキシブ(celecoxib)を1日200~400mg服用(朝と夕の食後)
⑤骨髄由来抑制細胞を抑制し、抗腫瘍免疫を増強するシメチジンを1日800mg服用する。
⑥T細胞からTh1サイトカイン産生を増やし、キラーT細胞やナチュラルキラー細胞の働きを高める漢方薬(特に紅参、黄耆、川芎などを多く使用)を服用する。
⑦さらに、オプションとして骨髄由来抑制細胞を分化誘導して抑制活性を減らすレチノイド(オールトランス・レチノイン酸 10~20mg/日)とビタミンD3(2000~4000 IU/日)を併用する。
⑧皮膚転移や表層部のリンパ節があるときはイミキモドクリームを病変近くに塗布する。がんが表層部に無くても、全身の樹状細胞を活性化する目的で使用することもできる。
急性白血病や悪性リンパ腫の場合は最大耐容量の抗がん剤治療は有効です。しかし、肺がんや膵臓がんや胃がんのような固形がんの場合は、最大耐容量の抗がん剤治療は多くの欠点があります。
抗がん剤治療中にがんが悪化して増殖が加速することは、それほど珍しくありません。良く経験する現象です。
最大耐容量の抗がん剤治療ががん細胞の増殖や進展を促進するメカニズムについても十分に考慮する必要があります。
標準治療の抗がん剤治療で行き詰まったとき、メトロノミック・ケモテラピーと免疫力を高める治療の併用を試してみる価値はあります。
著書紹介:

詳しくはこちらへ:
著書紹介

(くわしくはこちらへ)
| « 785)抗腫瘍免... | 787) 牛乳・乳... » |



