前回から2か月経過して、新型コロナウイルスについてかなりのことがわかってきて、プラチナレクチャー特講もver.2になった。スライドをメモした。
CareNeTV
Dr.岡のプラチナレクチャー
COVID-19特講ver.2
(5月16日までの情報による)
新型コロナウイルス2019(COVID-19)
2020年5月現在指定感染症となっている
2020年4月7日
都市部に緊急事態宣言が出された
4月16日
全国に緊急事態宣言が出され
現在、一部都道府県では延長(全国的に解除して、また発生してきた)
ウイルス学
コロナウイルス
・感冒の原因になる4種類+SARS・MERSが知られていた
・新しく見つかった7つ目のコロナウイルスである
・SARS-CoV-2と命名され、このウイルスによる感染症がCOVID-19
・ACE2レセプターを介して感染
・L型とS型が確認されている
-当初のウイルスはL型
-現在:L型が7割、S型が3割
-臨床的な違いは不明
臨床表現型は5つ
・表現型1:8割⇒軽症
・表現型2・3:軽度の肺炎
・表現型4:肺コンプライアンス低下せず
:肺血栓症で重症化
・表現型5:合併感染や肺障害により肺コンプライアンンスが低下⇒重症
疫学
2019年末中国武漢を発端に
中国各地、日本、韓国、イタリア
、イラン、欧州、米国など各地に感染拡大(2020年5月現在)
中国での発生は減少している
欧州、米国で大流行
WHOもパンデミックと認定
感染様式
接触・飛沫感染により人から人へと感染
犬や猫からの感染
・否定できない
CDCの推奨
感染者とペットとの接触を避ける
空気感染
現時点では確認されていない
糞口感染や血液感染を介した感染
可能性は低いと推定される
他人への感染
8割の感染者は起こさない
一部の患者が感染を拡大させる
密閉・密集・密接
3密と呼ばれている閉鎖空間のクラスター感染が懸念されている
・クルーズ船・屋形船・ライブハウスなど集団感染の事例から
・家族内感染もリスク
7~10%ほどとの報告
潜伏期は2~7日(平均4日)
11.5日で97.5%発症
最大14日を見積もる
感染性
・発症2~3日前からあることがわかってきた
・発症0.7日が最も感染性が高い
・発症6日以降での感染はなかったという報告
(人にうつすという点ではタチが悪い)
ウイルスの検出
進行期よりも感染初期に上気道から⇒初期の方が感染性が高いかも
ウイルス量は1週間ほどで減少
10日ほどで消失という報告も
24~42日検出されたという報告も
自検でも長期ウイルス陽性が続くよう
ウイルスPCRの検出の意義
⇒必ずしも感染性があるというわけではない(ウイルスの生死に関係なく、遺伝子をみている)
・PCR定量とウイルスの感染性との相関ははっきりしない
・実際に、発症9日目以降にウイルス培養が陽性となった症例はなかった
・とくに呼吸器検体でPCR10の6乗コピー/mL未満だと感染性のあるウイルスは検出されない
PCR陰性による隔離介助
医療資源の浪費につながる!
・・・ベットが空かないなど
早急に見直されるべき
基本再生産数
1.3-2.5
麻疹は12-18
SARSは3
インフルエンザは1-2
2次感染は濃厚接触者の
・中国の報告で1~5%
・米国の報告で0.45%
臨床像
80%は軽症にとどまる
およそ半数で肺炎
14%程度で重症化
5%でショック・呼吸不全・多臓器不全
死亡率
・集中治療を要するような症例では5割
・平均的な死亡率は0.7~高くて2%
イタリアで7.2%
・ただし80歳以上の高齢者では15%と高い
・死亡者の8割以上が65歳以上
死亡率の国による違い
・PCR件数を理由にする動きがあるが
-必ずしも相関していない
・検査件数が少ない国で死亡率が低いところもある
-年齢・合併・人種差・医療体制・貧困などさまざまな要因がある
⇒単純比較はできない
※イタリアでは
・平均年齢が高く
・2.7個の既往や合併症を有して
いた
・今後、抗体保有率がわかると真の死亡率の推定につながるかも
無症候のウイルス保有率
不明
・無症候陽性者10名/13名の報告
-1週以内の症候性になるというものも
・日本におけるクルーズ船
-17%でウイルスが陽性
半数は診断時に無症状
妊婦
・NYでのスクリーニング
-無症状の妊婦14%ウイルスが陽性
・日本産婦人科医会
-PCRのスクリーニングを推奨しない
取り得る最も重要な対策
⇒無症状でも感染している妊婦がある一定の確率でいることを考がえて自分たちが感染防御を徹底して行うこと
臨床像
死亡者の多くが高齢者
以下の疾患を有している
・心疾患
・糖尿病
・肥満
・悪性腫瘍
・慢性腎臓病
・肝疾患
喫煙もリスク因子
ACE阻害薬とARB
重症化リスクによるという仮説も
-ウイルスが感染するACEレセプターの増加のため?
-明らかな関与は認められていない
+中止による心疾患・腎不全増加⇒死亡率上昇の懸念
中止は推奨されない
米国での療養施設での死亡率
34%
高齢者施設や病院内での脅威である
小児について
発症者や重症者は少ない
10名の小児患者の経過では
発症しても24時間以内の解熱し
呼吸不全はなし
妊婦
重症化や先天性感染のリスク
→今のところ確認されていない
※羊水・新生児からのウイルス検出なし
臨床症状
血栓形成
免役反応と血栓形成
ウイルス感染に続いて引き起こされる⇒重症化や多彩な病態に関わっていることがわかってきた
※剖検例
肺塞栓症が死因として高率に確認された
発熱
初期
2割で38℃未満の微熱
そもそも4割ほどしか発熱しない
肺炎があれば経過の赤で9割に発熱あり
呼吸器症状が主体
咳81%・息切れ31%
・加えて筋肉痛や倦怠感
・喀痰・鼻汁・咽頭痛 目立たない
・結膜炎も報告あり
消化器症状はまれに
・下痢13%・嘔吐10%・腹痛9%
・便からウイルスが排出される
初期には感冒と区別がつかない
接触歴がない場合
経過が感冒より長いことで疑う
嗅覚や味覚の低下
およそ34%にどちらか
19%ではその両方
味覚・嗅覚消失
+発熱・持続する咳・疲労感・下痢・腹痛・食欲消失
の組み合わせで特異度86%(感度は低い)
イタリアの報告では64%で見られる
嗅覚味覚だけの異常は3%だけ
ほかのウイルスでも認められる
特異的ではない
でも、こういうときは診断に有用かも
・鼻汁がなく無臭がある場合
・ほかの症状と合わせて認められる場合
発疹
まれに生じる所見
・紅斑・蕁麻疹様・水痘様とさまざま
・四肢末端にしもやけのような発疹も COVID toe
血小板減少性紫斑病の報告もある
欧米で川崎病様症状の患者の増加も指摘されている
重症化のパターン
発症から7日くらいの経過で症状が増悪
5日くらいで息切れが出現して数日のうちにARDSになる
肺炎の回復には2週間程度
重症なら3~6週間要する
ARDSのリスク
高齢・高血圧・糖尿病
心血管イベント
呼吸不全の次に多い
ICUの患者さんで、1/3に心筋障害を起こし、不整脈・ショックの合併
血栓塞栓症状
・深部静脈血栓・肺塞栓・心筋梗塞・四肢の塞栓など
・重症例において脳症や脳梗塞⇒意識障害や錐体外路兆候も
ギラン・バレー症候群の報告も
診断
血液検査
・WBC:90%で正常から低下
リンパ球数が35%で低下
*初期からWBC上昇しているとらしくない
・CRP:多くは上昇し5程度上がる
*あまり高いとらしくないかもしれない
プロカルシトニンは6%でしか上昇しない⇒除外診断に有用な可能性
肝障害は35%
腎障害は初期にはまれ
LDHはたいてい上昇
*Dダイマー・WBC増加・リンパ球減少・フェリチン上昇と共に重症化のマーカーになりうる
抗リン脂質抗体の検出
aPTTが延長する患者で高率(91%)に検出
抗凝固療法は禁忌ではないのではないか?
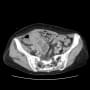
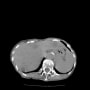
画像診断
胸部X線
・初期には異常をとらえにくい
・胸部X線異常
発症から10日ほどがもっとも顕著になる=遅れる
・肺炎の疑いが残ればしっかりした感染予防策のもとで胸部CTを検討する
胸部CT
・症状が顕在化する前やPCR陰性でも病変が検出されることがある
・ただし無症状者のCT異常陰影はほとんどで重篤にはならず、すべての症例で回復⇒無症状者へのCTは勧められない
・CTでのスクリーニングは米国・日本の放射線学会とも推奨していない
初期の典型例
下葉優位に胸膜直下がスペアされた両側すりガラス陰影や斑状陰影で
重症例では
発症10日目ほどが最も悪く見える
胸水、リンパ節腫脹、胸膜肥厚はまれな所見
ただし画像診断は
・初期には片側であったり
・進行するとARDSになったり
と非特異的
典型例は存在するけど除外は困難
画像だけで判断しない
*胸部CTはPCR陽性例で感度97%・特異度25%(低い)
*ゆえに他のウイルス感染、ニューモシスチス肺炎、他の間質性肺炎との鑑別を要する
ウイルス学的検査
咽頭よりも鼻咽頭の方がウイルス量が多い
PCRは鼻咽頭スワブまたは喀痰で
*エアロゾル対策のもとで採取
スワブでの検体採取の方法
少し頭部を後方にそらして目を閉じてもらう
気道検体が取れない場合
便も尿も検体になる
*誘発喀痰検査は感染対策の観点から行わない
検出率
BAL(気管支肺胞洗浄)が最も優れ
・下気道>上気道=便
・尿は低い
*BALは感染予防から優先されない
唾液
1~2mLの採取
鼻咽頭PCR陽性者の84.6%で検出
*感染暴露のリスクが少ない検体として期待
ウイルスは病初期でも多く検出
排出期間は
・軽症では10日程度
・重症度により8~37日検出
ウイルスの検出=感染性を有する、ではない
感染は発症前から発症5日で多くは起こる
発症6日以降の感染は認められていない(ウイルスの検出と関係なく)
ウイルス量と重症度は必ずしも相関しない
(治療効果、隔離解除で使用するのは?)
封じ込めのフェーズが過ぎた場合
その時の目標=重症者や死亡者を減らすこと
疫学調査の目的を除き、
・接触や暴露のない無症状者のウイルスPCR検査は行うべきではない
軽症者のPCR検査
状況による
例
・検査キャパシティ
・陽性者の隔離受け入れ態勢(ホテルなど)
検査閾値 流行状況にもよる
「IDSA」
・ICUレベルで原因が不明な重症肺炎や呼吸不全、発熱、上下気道症状を呈しており、14日以内に患者との濃厚接触、暴露歴がある者
・高齢者や慢性基礎疾患がある者
・医療従事者
「CDC」
・優先:入院患者・症状のある医療従事者
*無症状者は優先しない
「日本感染症学会」
・軽症者への検査を推奨していない
「IDSA」
診断のためのガイドライン
・臨床症状がある患者では積極的な検査を推奨
・しかし有病率が低い地域では
:入院する無症状者の検査は推奨していない
:しかし、免疫不全者では推奨
(本ガイドラインでは有病率10%を高い、2%未満を低いとしている)
ウイルスPCRの診断精度
それほど高くないと考えられている
*検査陰性で本疾患を否定できない
*陽性で確定しても有用な治療法は確率していない
リスク
・検査陰性により感染防御がおろそかになる
・検査をすることでかえって感染が拡大する
・患者集中による医療施設の疲弊
・一定数に生じるであろう偽陰性による混乱
・検査コストの問題
などデメリットが大きい
明らかなウイルス肺炎像を呈しても
初期のPCRは陰性
↓
のちにPCRが陽性 となりうる
重症例で疑いが強い場合
PCR検査は繰り返しても良いと考える
気道検体を複数箇所採取してもよい
・1回目では51%しか陽性にならず
・3回目で11%陽性になる
*疑いが低ければ1回でよい
抗体検査
検出可能になるのは
・IgM抗体:12日目ほど
・IgG抗体:14日目ほど
早期診断には向かない
・初期の抗体検査の感度は低い
・ほかのコロナウイルスとの交差反応もある
*PCR検査陰性症例の最近と過去の既往を調べられる
*抗体はある程度の感染防止効果が期待できる
感染防止効果と持続期間の程度は不明
NG!
市販の
・PCRキット
・ウイルス抗原検査
通常のPCRより感度が低いと推定されるため使用は推奨されない
ウイルス培養
感染リスクから推奨されない
他のウイルスとの共感染の報告も
・1つ見つけて安心しない
・肺炎球菌との共感染も筆者は聞いている
・ただし、初期は純粋なウイルス性肺炎で細菌感染の合併率は低い
*いずれにしても&だからこそ
標準予防策は常に継続する姿勢が大切
治療
確立した有効な治療はない
試験管内の効果から期待されているもの
・ロピナビル+リトナビル
・ファビピラビル
・レムデシビル
・クロロキン
・トシリズマブ
診断未確定の軽症者の場合
可能な限り自宅静養経過観察とする
有効な治療の確立している疾患を見逃さない
・マイコプラズマ
・細菌性肺炎
・ニューモシスチス肺炎 など
*軽症の肺炎は極力入院させず
可能な限り外来治療を行う方がよい
原因不明の肺炎の場合
初期から接触飛沫予防策のもとで
・インフルエンザや市中肺炎として経験的治療開始
⇒ウイルスPCRを待つ
⇒結果が陽性+症状が進行・重症化
⇒投薬を検討
:シクレゾニド
:ロピナビル・リトナビル
:ファビピラビル
喀痰培養が陰性&臨床経過から
細菌感染の可能性が低い
⇒抗菌薬はいったん中止を検討
重症患者
おそらくサイトカインストーム⇒微小血管障害⇒血栓塞栓症が多いため予防的な凝固療法を行う
*Dダイマーが6倍以上の上昇
⇒ヘパリン投与で死亡率を下げる
⇒血栓症が起きれば治療量に増量する
*予防的凝固療法 血栓症を予防しない
ICUでは57%で血栓症が発生
⇒早期からの治療量の抗凝固療法が必要かも
NSAIDs
理論上で悪化のリスク
裏打ちされた臨床試験はない
対症療法
・アセトアミノフェンの処方が無難
*イブプロフェンを避けて
腎障害や消化管出血のリスクを考えるとやめるほうがよい
2次細菌感染
10%ほど
重症化の際には院内肺炎に準じて抗菌薬投与を検討する
*インフルエンザのように
黄色ブドウ球菌やMRSAの感染が増えるのか?⇒不明
重症例
・ARDSに準じた呼吸管理
・さらには症例により可能な施設でECMOを
*ネーザルハイフロー
酸素マスクと同程度の感染リスク
⇒患者にマスクを使用して使用できる
*非侵襲的陽圧換気
マイルドなARDSだけに
厳重な感染予防策のもとで行うべき
*ネブライザーの使用も極力避ける
効果が期待される薬剤
主に
・ウイルスの侵入作用点を阻害するもの
・ウイルスのRNA複製を阻害するもの
・免疫反応を阻害するもの
1.ステロイド
シクレゾニド(吸入ステロイドの1つ)
抗ウイルス活性があり期待される
*ほかの吸入ステロイドにはその効果はない
*ステロイドの全身投与は推奨されない
・効果が証明されていない
・MERSにおいてウイルスの排出が遷延したことも
IDSAガイドライン:臨床試験としての投与を除き推奨していない
・ステロイド投与してよい場合
:昇圧薬に抵抗するショック・喘息発作や投与継続が必要な病態
2.ロピナビル・リトナビル
抗ウイルス活性
-3キモトリプシン様プロテアーゼを阻害
・重症肺炎に対するRCT
-生命予後の改善は期待できず
-ウイルス量の減少も差はない
-1日ほど改善が早い
-消化器症状による中断が多かった
*IDSAガイドラインでも現時点では臨床研究としてしようするよう提案
*ほかのプロテアーゼ阻害薬(ダルナビル)も現在臨床試験が進行中
処方例
ロピナビル+リトナビル
2錠1日2回 14日間
(薬剤相互作用に注意、HIV検査陰性を確認)
3.クロロキンやヒドロキシクロロキン
抗ウイルス活性 試験管内でウイルスの侵入を阻害
+サイトカインを抑制して免疫調整作用も
・抗ウイルス効果:クロロキン<ヒドロキシクロロキン
・アジスロマイシンとの併用
ウイルス量の減少や画像の改善が期待できるなど複数の報告あり(研究の質は低く、死亡率の差も不明)
・大規模な観察研究
人工呼吸回避・死亡リスクもへらさなかった
*RCTが待たれるが現時点で投与はためらわれる
*IDSAガイドラインでは臨床研究としてのみ使用と提案
・QT延長・低血糖に注意
QT延長のリスクからアジスロマイシンとルーチンに併用する必要はない
・クロロキンは腎機能での調整は不要
しかし薬剤相互作用にも注意
・妊婦には使用できるようである
・高用量のクロロキンは死亡率が高まり有害
処方例
ヒドロキシクロロキン
400㎎2回 初回
以降は200㎎を12時間ごと5~10日間
4.トシリズマブ
SARSやMERSからの推測
IL6などサイトカインの放出⇒重症化に関わる?
⇒IL6を阻害するトシリズマブに期待
・対象がないサンプルサイズの少ない観察研究で死亡率が低い報告
・明らかな感染症の増加は報告されていない
・アナフィラキシーや肝障害のリスクがある
*IDSAガイドラインでは臨床研究としての使用を提案
5.レムデシビル
ヌクレオチド抗ウイルス薬
エボラ・MERS・SARS/RS・Nipahウイルなど広域なRNAウイルスへの活性がある
・米国FDAは重症の入院例に緊急で承認
・追って本邦でも承認された
重症例53例への投与
:68%の改善と従来より低い13%の死亡率
相反した結果
米国でのRCT
死亡率に差はないが、回復を早めるという結果
中国でのRCT
死亡率・臨床症状・ウイルス量の減少ともに有意差なし
*現時点では有効性の期待できる薬剤ではあるが、劇的な効果はなさそう
副作用
肝障害・消化器症状・静脈炎
・腎障害患者への投与に懸念
シクロデキストリンが添加されているから
6.リバビリン
抗ウイルス活性 RNAの複製を阻害
・試験管内のウイルス活性の比較では:レムデシベルやクロロキンより劣る
7.ファビピラビル
ウイルス複製を阻害 RNAポリメラーゼ阻害
・広くウイルスを抑制(新型インフルエンザ、エボラ、SFTSなど)
COVID-19にも有効な可能性
・ファビピラビル 中国の10症例の非ランダム化試験:ロピナビル・リトナビルよりウイルス消失と画像の改善が早かった
・Arbidol(効果が期待される中国の抗インフルエンザ薬)とのRCT
:中・重症例へのRCTで症状改善に有意差なし
:ただし中等症でファビピラビルで有意に症状を改善
・新型インフルエンザなどへ
国が認めた場合のみ使用できる薬剤
明らかな催奇形性
高尿酸血漿も生じやすい
・現時点では臨床試験として使用
・決して特効薬ではない
予防投与なども日常診療として行うべきではない
処方例
ファビピラビル
1800mg1日2回初回
以降は800mg1日2回
8.回復血清
期待されている
・4/5名で
:3日以内に解熱
:12日以内にARDS改善
9.その他
・BCG
-結核以外に非特異的な免疫反応も引き起こす
-現在予防の有効性について試験中
-WHOは現時点でのBCG投与による予防を勧めていない
・VitaminCやIVIG(免疫グロブリン)
-現時点で効果は不明
・インターフェロンβ
-COVID-19への効果は不明
-MERSへの試験管内と動物実験から効果がある可能性あり
・メシル酸カモスタット
-試験管内でウイルス細胞侵入を阻害
-投与量・投与法・治療や予防の効果は不明
・一部の線虫治療薬
-試験管内で抗ウイルス効果がある
-臨床効果・投与法は不明
*これらの薬剤で本来の適応への薬剤の供給不足が懸念される
現時点では臨床試験目的でのみ使用するべき
予防
若年既往のない患者の死亡率は低い
高齢者や既往歴のある患者の死亡率が高いことから、医療関連の感染の懸念が大きい
医療従事者の感染死亡
・高齢に多い
・開業医・救急医に多い
・感染症専門医の死亡はいなかった
・診療支援に湖北省に入った医療従事者の感染者がいない
適切な感染予防策の遵守で感染は防げることを示唆
一律な患者へのPCRスクリーニングには反対
接触・飛沫感染予防策を行う
大切
・流水またはアルコールの手指衛生
・顔を極力触らない
・咳エチケット
無症状者のマスク着用(市中)
感染の蔓延・十分な間隔がとれないなら⇒布や縫製したマスクの使用を推奨
*サージカルマスクの使用は推奨しない 医療従事者に温存するため
症状がある患者とそのケアをする者
サージカルマスクを着用
エアロゾル発生の恐れがある場合
(採痰・気管内挿管・NPPV・気管支鏡実施・CPRなど)
N95マスク・フェイスシールドを着用
*ただし物品が充分でない場合
・N95マスクは必須ではなくサージカルマスクで代用可
・資源が枯渇すればUV照射による再利用もやむを得ない
・N95マスクをサージカルマスクやフェイスシールドで覆うのも可
*ウイルスは72時間しか生存できないと考えられる⇒1人に5枚のN95マスク
:5日間サイクルで毎日取り換え
個人防護具の枯渇に考慮
・ガウン
:撥水性であれば雨ガッパで代用
・ゴーグル・フェイスシールド
:アルコール消毒による再使用
*ただしN95のアルコール消毒は
機能を低下させる懸念あり!
確定/疑い患者の入院加療
・可能であれば陰圧個室
・難しい場合には個室隔離
*適切なPPEの着用(手袋・ガウン・マスク・フェイスシールド)とアルコール手指衛生
*医療器具は専用とする
*シューズカバーや二十手袋は必要としない
*キャップも必須ではない
ウイルスの生存
・環境面:2~3日
・エアロゾル内:3時間ほど
*ただし感染性への影響は不明
症状のある感染者の様々な病院環境でウイルスが検出
しかし!
ルーチンな清掃の後では検出されない
高度接触面の清掃消毒が必要
濃厚接触者
PCRの結果によらず14日間の健康観察
発症者の隔離予防の解除
・臨床症状の消失
・2回の気道検体からのPCR陰性が目安か
もしくは
・軽快後、48時間後のPCR
・さらに12時間後のPCR陰性で退院
2020年5月1日付
厚生労働省は感染者の就業制限を
・PCR検査は必須ではない
・療養開始から14日で解除
証明書の提出は必要がないことを示している!
CDC
検査によらず発症10日経過+3日以上の症状消失も隔離解除の目安に提案している
早期に検査ベースから症状ベースの解除に移行されることを期待
病床の不足と検査負荷の問題から
WHO
軽快から2週間
感染管理責任者と相談のこと
COVID-19は症状出現前から感染性がある
医療従事者のユニバーサルマスクの実施が推奨
・ユニバーサルマスク
患者さんを含めたすべての院内の人たちがマスクをすること
感染死亡者の対処について
遺体を非透過性の納体袋に収容→袋を閉じて消毒
*遺族の面会
:適切に処理された納体袋に触れる場合 特別な対策は不要
ワクチン
有効なワクチンは現時点ではない
・現在、第1相臨床試験に含まれる候補2つ
-メッセンジャーRNAワクチン
-アデノウイルスベクターベースのワクチン
・初期ワクチンの利用可能推定時期
2021年の初めから中頃?
暴露後の薬剤による予防
今のところ効果の証明された薬剤はない
*試験管内で効果が期待できても
・有用性
・その投与量や投与期間
・副作用
これらは不明
医療従事者の暴露対応について
・適切な感染予防策・PPEの着用
-濃厚接触には該当しない
・感染者との接触(定義)
-症状出現の2日前から隔離解除までの間に1m以内15以分上の接触
*濃厚接触者
14日以内の就業制限と健康観察が望ましい
・その間に有症状となればPCR検査を
免疫について
再感染するのか
免疫がどのように得られるのか
⇒よくわかっていない
免役を担保する抗体価
現時点では確立していない
IgMは5日ほど・IgGは14日ほどで上昇⇒長期的な免疫反応のデータはない
*SARSでのデータ
感染後4ヵ月に抗体はピーク
~その後3年かけて低下する
再感染
再びPCRが陽性の場合
-再感染か?
-偽陰性だったものが陽性化?
⇒区別できていない
・他のコロナウイルスやアカゲザルの実験の知見
-すぐに再感染は起きないのでは?と推定