1.単純性肥満とⅡ型糖尿病
過体重ではメタボリック症候群になりやすく、生活の質を下げることになりやすい。そこでダイエットが推奨されているが、実際には非常に困難なことが少なくない。頑張って一時的に2~3㎏痩せても、努力を怠るとすぐに元の体重に戻ってしまう。残りの人生が数十年あると思えば、ダイエット生活を継続することは、難しいことなのである。
肥満はとくにⅡ型糖尿病との関係が深い。Ⅱ型糖尿病の薬物治療薬は血糖値を上げないようにすることが基本で、これにメタボリック症候群として高血圧・高脂血症などの治療薬を併用する。しかしこれは血糖値を上げないという対症療法なので、数十年におよぶ継続的な治療になり、目的も「治す」ことにはおかれていない。糖尿病の1タイプとして、体重減すれば血糖値が大幅に下がるタイプの患者がいる。このような者は、体重減少させることは非常に大きな要望となり得る。
一昔前、単純性肥満は、摂取カロリー>消費カロリー状態なので、食事量を減らし身体運動量を増やせばよいと考えられていた。それができないのは、もっぱら本人の意志の弱さの問題だとして軽く扱われていた。しかし1990年代になって肥満と食欲の関係について、大きな進展がみられた。
2.血糖値のコントロール
血糖値をコントロ-ルするホルモンは3種類ある。膵臓β細胞から分泌されるインスリンと膵臓α細胞から分泌されるグルカゴンは古くから知られたものだが、現在では小腸から分泌される インクレチンもインリン分泌に関与し、かつ満腹感にも関与していることが判明した。
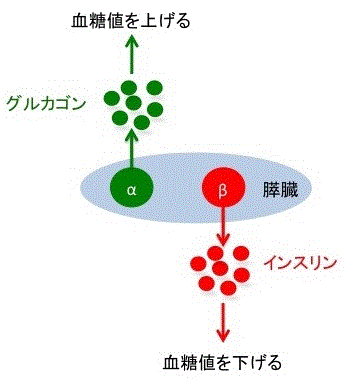
1)インスリン
血液中のブドウ糖が筋肉などへ取り込まれるのを助けることにより、体の中で唯一血糖値を低下させる働きがあるホルモンである。
2)グルカゴン
肝臓で分解されたブドウ糖を血液中に放出するのを助ける ことにより、血糖を上昇させる働きがあるホルモン。
3.食欲抑制ホルモン「レプチン」食欲増進ホルモン「グレリン」
1)レプチンの発見
1994年に体脂肪から分泌され、食欲抑制作用のあるホルモンであるレプチンが発見された。血中にレプチンを注入すると、視床下部の摂食中枢がレプチンを感受して満腹感が得られるので食欲抑制される。しかし一部の肥満者では、視床下部でのレプチン受容体の感受性が低下しているのでレプチンを投与しても満腹感が得られず、食べ続けるようになる。その食欲は、血糖値が上昇しても抑制されない。
2)神経性食思不振者
神経性食思不振者は、レプチン過剰分泌しているので食欲が抑制されているが、ある一定以上に脂肪細胞が減少すると、いくら体細胞がレプチンを多量に分泌して血中濃度が高くなっても、死亡を回避するため、視床下部のレプチン受容体がレプチンに反応しなくなるというリバウンド状態になる。この時は、体脂肪が一定以上に増加するまで、いくら食べても満腹感がないドカ食い状態となる。
3)グレリンの発見
グレリンは1999年に日本の研究者によって発見された。長時間食事をとらないと低血糖状態になるが、それ以前に胃がカラになるだけで空腹感が生じている。これは胃がカラになると、胃壁から強力な食欲増進ホルモングレリンが分泌されることによる。グレリン濃度と血糖値は関連がない。
正常な身体のバランスの状態では、グレリンは肥満になると低下し、やせると上昇する。つまり体重を適正にするように調整がなされている。しかし太りやすい体質の人では、食後にもグレリンが低下せず、このことが太り易い原因の一つと考えられている。
4)ダイエット途中での失敗理由
ダイエットが順調にすすむと、ときに突然猛烈な食欲に襲われることがある。これもカラになった胃壁からグレリンが大量に分泌された結果であり、ダイエットを行う上で失敗原因になる。グレリンは最強のホルモンで、分泌されると摂食せずにいられなくなる。
胃の中にある程度食べ物が入ると、速やかにグレリン分泌は減少するので胃を膨らませるもの(例えば豆腐やこんにゃく)を食べ5分間ほど我慢することで、食欲が消退する。
5)睡眠不足と肥満
睡眠不足ではグレリン分泌亢進し、食欲増進する。とくに1日睡眠5時間以内の者はとくに夕食後のお菓子や夜食などを摂ることが多いので体重増加を招きやすい。したがって肥満を防ぐ意味でも、1日8~9時間の睡眠が必要である。
睡眠不足をつくる原因の一つに天然の睡眠薬であるメラトニン分泌不足があるので、就寝数時間前からメラトニン分泌を増やる落ち着いた環境形成が大切になる。
6)夜食べると太る原因
これまで漠然と夜食べると太ることが知られていたが、その科学的根拠がわかってきた。
1997年池田正明は遺伝子中にBMAL1(ビーマルワン)を発見した。BMAL1の生成量は人の概日リズムや自律神経の活動リズムと連動していて、昼間は量が少なく、夜間多くなるという性質があり、日中は少ないが夜10時~深夜2時頃が増加のピークになる。夜間はエネルギーをため込みやすい(太りやすい)時間帯であるといえる。
4.インクレチン

1)インクレチンの作用
インクレチンは小腸から分泌されるホルモンで、LGP-1(グルカゴン様ぺプチド1)とGIP(グルコ-ス依存性インスリン分泌刺激ポリペプチド)の2種類ある。食事をするとGLP-1 は小腸上部から分泌され、GIP小腸下部から分泌される。 GLP-1 の作用は次の通り。(GIPの作用は研究が遅れた)
①脳へ:満腹感を得る
②膵へ:グルカゴンの作用を抑える。膵臓のβ細胞を増殖させ血糖値を下げる。β細胞を死ぬのを抑える。
③胃へ:食べ物を胃から腸へと送る速度を遅くする
2)インクレチンを分解する薬剤の誕生
インクレチンは血糖値上昇を阻止する作用があるが、DDP-4(ジペプチジルぺプチダ-ゼ)とよばれる酵素により、すぐに分解され消滅してしまう。ならばインクレチンの作用が消えないようにする方法はどうするかと研究し、次の2タイプの新薬が誕生した。
①DDP-4阻害薬
DDP-4の働きを阻害することで、インクレチンの血糖上昇阻止作用を維持する。内服薬。ジャヌビアなど
②GLP-1 受容体作動薬
GLP-1 の構造を分解されにくように変えたもの。食欲抑制作用があり、自然な減量を期待できる。
※オゼンピック(週1回注射):半年から1年程度使用すると5~6kg痩せるという。1回代金3割負担者で、2000円~6500円/月(診察代・検査代は別途)かかる。使用中止したら元にもどる。
※リベルサス(内服薬):オゼンピックに比べるとパワー不足だが、1日1回、起床時に飲むだけ。3割負担の場合、薬価は1ヶ月1200~4500円(診察代・検査代は別途)
5.持続性GIP/GLP-1受容体作動薬マンジャロの新登場
近年、GLP-1受容体作動薬が普通に使われるようになったが、小腸から分泌されるもう一つの ホルモンGIPは研究者の興味を惹かなかった。しかしマウスによる実験で、GIPを投与すると 血糖値が上がりにくく、食欲も低下し、肥満しにくかったというデータが発表され、それ以来GIPの作用はGLP-1よりも強いのではないかと考えられるようになった。なおGIP投与時の体重減少作用の機序は不明。
2023年のうちに、持続性GIP/GLP-1受容体作動薬、チルゼパチド(商品名マンジャロ)が販売予定である。GIPとGLP-1の二つの受容体に単一分子として作用する世界初の薬剤で、最強の減 量薬となることが予想されている。週1回皮下注射によって投与される。
※マンジャロの名称理由:私が通院中の医師から聴いた話。マンジャロとはアフリカの最高峰キリマンジャロ(キリマンジェロは間違い)からきたらしい。キリマンジャロは台形状の形をしていて頂上が平坦になっている。このことから一定以上の血糖値をカットするというイメージからの命名したとのことだ。
5.SGLT2阻害薬(カナグル、ジャディアンスなど)
上述のような血糖値をコントロールする薬剤とは別に、尿としての糖排泄を増やすことで、結果として血液中の糖(血糖)を減らす薬が誕生した。
体内にはSGLT2という尿から血管へ糖を運 ぶ運び屋のような物質が存在する。本剤はその働きを阻害し、尿として糖や水分を排泄し血糖値を下げる。
1日300キロカロリーの糖を強制的 排泄するので減量効果がある。
・糖尿病患者様にカナグル1錠を約1年程使用すると、平均2~3kg痩せるというデータがある。カナグルの値段1錠170円、これを月に30錠使用。3割負担では1月約1500円。
ちなみに筆者はこの十年ほどⅡ型糖尿病で2ヶ月に一度の定期通院をしている。筆者の糖尿病の増悪因子は肥満であることが分かっているが、自分の意志だけで食事制限を続けることは難しかった。筆者の肥満に対する薬物療法は、3年ほど前からDDP-4阻害薬(ジャヌビア)から始まった。グリコヘモグロビン値の上昇を食い止めるには効果はあったのだが、減量には不十分だったので、半年前からSGLT2阻害薬(ジャディアンス)を追加使用している。体重減少には一定の効果があるようだ。ジャヌビアやジャディアンスはよく効くのだが、ジェネリック薬がないので費用も高くなるのが欠点。