小学生高学年〜中学生女子が「朝礼で倒れて意識を失いました」という相談を時々受けます。
従来、思春期特有の自律神経失調症である起立性調節障害を念頭に置いて診療してきました。
しかし、2012年に発表された「失神の診断・治療ガイドライン」(合同研究班参加学会:日本循環器学会,日本救急医学会,日本小児循環器学会,日本心臓病学会,日本心電学会,日本不整脈学会)を読むと、「反射性(神経調節性)失神」に当てはまるのではないか、と感じました。このガイドラインには起立性調節障害の記述が見当たらず、起立性調節障害の成人版とも言える起立性低血圧による失神が、反射性失神とは別項目で論じられています。つまり、「起立性低血圧」(≒起立性調節障害)と「反射性失神」を別のものとしているのです。

一方、馴染みのある起立性調節障害の項目を読むと、起立性調節障害の中の一型として「血管迷走神経性失神」が位置づけられています。
微妙な表現ですが“神経調節性”と“血管迷走神経性”は同じようなものと考えてよいのでしょう(学会間で用語の統一をしていただきたいものです)。
これはどういうことでしょうか?
起立性調節障害と反射性失神の関係を明らかにすべく、手元の資料とネット検索で探ってみました。
まずは失神から鑑別診断を始める、「失神の診断・治療ガイドライン2012年改訂版」(JCS2012)から。
失神(syncope、faint)の定義は、
失神とは「一過性の意識消失の結果、姿勢が保持できなくなり、かつ自然に、また完全に意識の回復が見られること」
「意識障害」を来たす病態のなかでも、速やかな発症、一過性、速やかかつ自然の回復という特徴を持つ 1 つの症候群であり、前駆症状(浮動感、悪心、発汗、視力障害等)を伴うこともあれば伴わないこともある。共通する病態は「脳全体の一過性低灌流」(脳循循環が6〜8秒間中断されれば完全な意識消失に至り、収縮期血圧が60mmHgまで低下すると失神に至る。また脳への酸素供給が20%減少しただけでも、意識消失を来たす)である。
失神様の症状は多岐にわたりますが、このガイドラインでは「本ガイドラインは欧州心臓病学会(European Society of Cardiology: ESC)のガイドラインに倣い,脳全体の一過性低灌流 によるものを失神として扱うこととする」との前提。
鑑別を要する病態を表にまとめています;

つまり、脳卒中とかてんかんは失神に含まれないのですね。
そして、失神の種類を大きく3つに分けています。
1.起立性低血圧による失神(9%)
2.反射性(神経調節性)失神(21%)
3.心原性失神(10%)
前述のように、1と2が別項目になっていますね。
頻度については以下の記述;
米国Framingham 研究における失神の原因別頻度は,
・心原性が10%
・血管迷走神経性が21%
・起立性低血圧が9%
・原因不明が37%。
欧米のhospital-based studyの報告は,主にED(emergency department)を受診した失神疑いの一過性意識障害患者を対象としており,原因別頻度は、
・心原性失神が 5〜37%
・反射性(神経調節性) 失神が 35〜65%
・起立性低血圧が 3〜24%
・原因不明が 5〜41%
年齢別では、若年者では反射性(神経調節性)失神の頻度が高く、高齢者では心原性失神、起立性低血圧の頻度が高くなる傾向を認める。

あれ、全体的に起立性低血圧(≒起立性調節障害)の頻度は低く、さらに若年者(ここでは40歳以下)では起立性調節障害ではなく反射性失神の頻度が高い、とあります。
私のイメージと少々異なります。
失神による外傷の頻度は、
我が国の報告では,救急搬送された失神患者の 17%が外傷を合併していた。ED 受診者を対象とした欧米の報告では、外傷の合併率は 26〜31%、うち骨折等の重症外傷が 5〜10%、打撲や血腫等の軽症外傷が 21〜25 %であった。
診断の項目では、
反射性(神経調節性)失神や起立性失神では臥位・立位の血圧測定あるいはチルト試験を行う。
とあります。この“チルト試験”は起立性調節障害のガイドラインでも出てくる用語ですね。
さて、各論です。
【起立性低血圧】
これまでの本学会の失神ガイドラインでは、起立性低血圧については、主にいわゆる古典的起立性低血圧(classical orthostatic hypotension)の診断・原因疾患を述べてきた。しかし、臨床的には起立性低血圧による失神は、起立不耐症(II─ 3. 体位性起立頻脈症候群の項参照)を伴う反射性(神経調節性)失神とその症状・病態が共通することが多い。このことは表 9 のごとく、ESC 2009 のガイドラインで強調されている。古典的起立性低血圧は、仰臥位または坐位から立位への体位変換に伴い、起立 3 分以内に収縮期血圧が 20mmHg 以上低下する
か、または収縮期血圧の絶対値が 90mmHg 未満に低下、あるいは拡張期血圧の 10mmHg 以上の低下が認められた際に診断される。失神の原因疾患としての起立性低血圧には、初期起立性低血圧(Initialorthostatic hypotension)、遅延性(進行性)起立性低血圧[delayed
(progressive)orthostatic hypotension]、体位性起立頻脈症候群[postural(orthostatic)tachycardia syndrome:POTS]も含まれている(表 9)。
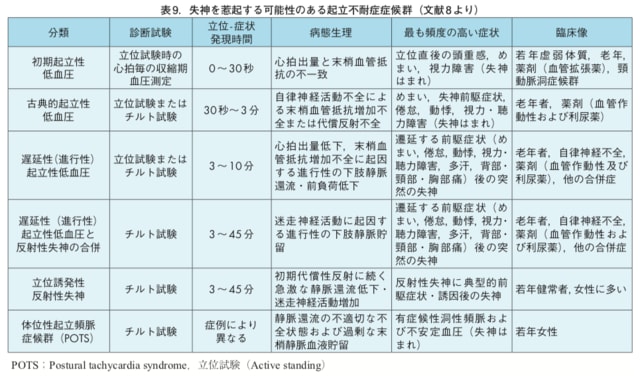
「起立性低血圧による失神は、起立不耐症を伴う反射性(神経調節性)失神とその症状・病態が共通することが多い」
これです、これ!
ここが混乱の元。
まあ、似ていることをGL作成者も認めているのですね。
表を眺めると、立位をとってからの発症時間が異なることに気づきます。
そして診断には「起立試験」「チルト試験」が必要と書かれています。
しかし、似たような病態の疾患概念をこう並べられても、理解しにくいこと甚だしい。正しく見分けられる人がいるんでしょうか?
起立性低血圧をきたす病態の表は、

見ているだけでうんざりしますが・・・成人では薬剤性や基礎疾患の有無を確認する必要があるのですね。
思春期小児では、主に(1)特発性自律神経障害、の①純粋自律神経失((Bradbury-Eggleston 症候群)がほとんどと思われます。
一般に、起立性低血圧の診断には能動的立位 5 分間が推奨されているが、約 3 分間の起立で起立性低血圧の 約 90%が診断可能である。起立性低血圧に伴う失神の症状は、朝起床時、食後、運動後にしばしば悪化する。食後に惹起される失神は殊に高齢者に多く、食後の腸管への血流再分布が原因とされる。
起立性低血圧の治療について;
クラスI
1. 急激な起立の回避
2. 誘因の回避: 脱水,過食,飲酒等
3. 誘因となる薬剤の中止・減量: 降圧薬、前立腺疾患治療薬としてのα遮断薬、硝酸薬、利尿薬等
4. 適切な水分・塩分摂取(高血圧症がなければ,水分 2〜3L/ 日および塩分 10g/ 日)
クラスIIa 2
1. 循環血漿量の増加: 食塩補給、鉱質コルチコイド(フルドロコルチゾン 0.02〜0.1mg/ 日分 2〜3),エリスロポエチン
2. 腹帯・弾性ストッキング
3. 上半身を高くした睡眠(10度の頭部挙上)
4. α刺激薬: 塩酸ミドドリン 4mg/ 日 分2、塩酸エチレフリン 15 ~ 30mg/ 日分3
ああ、表になっていました;

基本的には生活上の注意で、薬物療法は起立性調節障害に使われるものと同じですね。
治療が同じだったら、疾患名を区別する必要がどこまであるんだろう?
さて次は、反射性失神の項目を読んでみましょう。
【反射性失神】
まず、用語の確認。
本改訂版では、失神の発生に自律神経反射が密接に関係している
1.血管迷走神経性失神(vasovagal syncope)
2.頸動脈洞症候群(省略)
3.状況失神(situational syncope)(省略)
を反射性失神(神経調節性失神)と総称する。
1.血管迷走神経性失神
血管迷走神経性失神は、様々な要因により
・交感神経抑制による血管拡張(血圧低下)と
・迷走神経緊張による徐脈が、
様々なバランスをもって生じる結果、失神に至る。
さらに細かく、
(1) 一過性徐脈により失神発作に至る心抑制型(cardioinhibitory type)
(2) 徐脈を伴わず、一過性の血圧低下のみにより失神発作に至る血管制型(vasodepressor type),
(3) 徐脈と血圧低下の両者を伴う混合型(mixed type)
に分類される。
ハイハイ。分類好きですねえ。ますますわかりにくくなります。
患者の多くは、程度の差はあれ発作直前に前駆症状として頭重感や頭痛・複視、嘔気・嘔吐、腹痛、眼前暗黒感等の何らかの前兆を自覚している。失神の原因となる徐脈には洞徐脈や洞停止が多いが、房室ブロックもまれではない。 我が国では血管抑制型や混合型による発作頻度が比較的高いが、欧米ではむしろ心抑制型の発生頻度が高い。
“前駆症状”や“前徴”は鑑別の際に大切です。
それよりもここで気になったのは“徐脈”の実体で、「洞徐脈」はわかるけど、「洞停止」「房室ブロック」などの明らかな不整脈も入っていることです。
血管迷走神経性失神は、長時間の立位あるいは坐位姿勢、痛み刺激、不眠・疲労・恐怖等の精神的・肉体的ストレス、さらには人混みの中や閉鎖空間等の環境要因が誘因となって発症し、自律神経調節の関与が発症に関わっている。血管迷走神経性失神は体動時に発生することは少なく、立位あるいは坐位で同一姿勢を維持しているときに発生しやすい。失神発作は、日中、特に午前中に発生することが多く、失神の持続時間は比較的短く(1 分以内)、転倒による外傷以外には特に後遺症を残さず、生命予後は良好である。
血管迷走神経性失神を疑う臨床的に有用な所見には、
(1) 前兆としての腹部不快感
(2) 失神の初発から最後の発作の期間が 4 年以上
(3) 意識回復後の悪心や発汗
(4) 顔面蒼白
(5) 前失神状態の既往がある
このような失神発作時の状況から血管迷走神経性失神を疑うことができる(この失神の診断と治療効果の判定にはチルト試験が有力である)。
まるで起立性調節障害の解説を読んでいるようです。
病態生理の項目を読んでいても、用語がたくさん羅列されてわかりにくく、さらに「この病態だけでは説明しきれないことがある」とも書いてあるので、理解することをあきらめました。
シェーマの方がまだわかりやすい;
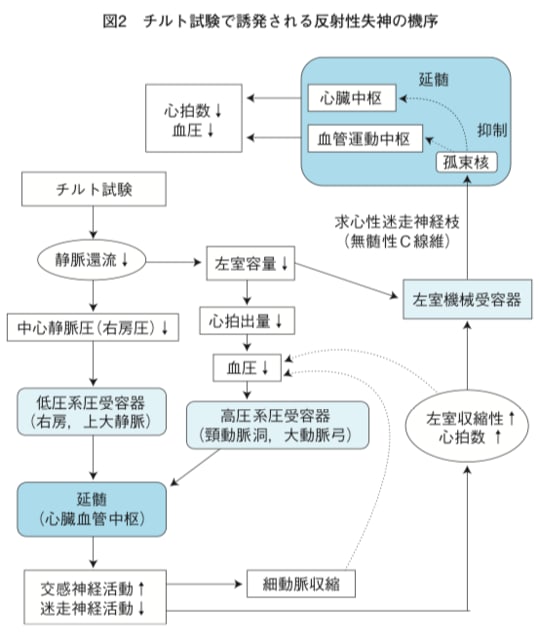
このチルト試験は、X線の造影検査をするような大がかりな器械が必要なので、開業医院ではできず、病院レベルの検査です。
必要な場合(⇩)は紹介することになります。
※ チルト試験(head-up tilt test)の適応
クラスI
1. ハイリスク例(例えば外傷の危険性が高い、職業上問題がある場合)の単回の失神と,器質的心疾患を有しないかもしくは器質的心疾患を有していても、諸検査で他の失神の原因が除外された場合の再発性失神に対するチルト試験
2.血管迷走神経性失神の起こしやすさを明らかにすることが臨床的に有用である場合のチルト試験
クラスII a
1. 血管迷走神経性失神と起立性低血圧の鑑別
2. 明らかな原因(心停止、房室ブロック)等が同定されているが、血管迷走神経性失神も起こしやすく治療方針への影響が考えられる例
3. 運動誘発性あるいは運動に関係する失神の評価
クラスII b
1. てんかん発作と痙攣を伴う失神の鑑別
2. 再発性の原因不明の意識消失の評価
3. 精神疾患を有する頻回の失神発作例の評価
ここにもマイ・キーワードが出てきました。
降らすIIa-1 に「血管迷走神経性失神と起立性低血圧の鑑別」とあります。
やはり、似ているけど区別する必要がある病態ということですね。
さらにこのような記述もありました;
血管迷走神経性失神のみならず、様々な原因による起立性低血圧、体位性起立頻脈症候群等起立不耐症(orthostatic intolerance) を伴う自律神経機能異常にチルト試験の適応がある。一方、外傷を伴わず、その他のリスクが高くない単回の失神発作で、血管迷走神経性失神の特徴が明らかなもの、他の特別な失神の原因が明らかで血管迷走神経性失神の起こしやすさが治療方針に影響しないものには適応となり難い。
チルト試験の実際は、結構大がかりな検査です。
検索したら動画を見つけました;
□ ヘッドアップティルト試験
1) チルト試験(head-up tilt test)
1 方法と感度・特異度
チルト試験の方法は施設により相違がみられ、統一されたプロトコールはない。検査結果を左右する因子として、
(1) 傾斜角度
(2) 負荷時間
(3) 薬物負荷の有無と薬物の種類
(4) 判定基準の差
が挙げられる。
チルト試験は傾斜角度が急峻なほど、負荷時間が長いほど静脈還流量が減少し失神の誘発率(感度)が高くなるが、特異度は低下する。原因不明の失神例に施行されたチルト試験の陽性率は、60〜80 度の傾斜でチルト単独負荷では時間が 10〜20 分間で 6〜42 %と低く、負荷時間を 30〜60 分と延長しても 24〜75%にとどまる。
イソプロテレノールは、心収縮力の増強(β1 刺激)との血管拡張(β 2 刺激)による静脈還流量の減少が反射性失神を誘発しやすくする。イソプロテレノール負荷を併用した場合に陽性率が 60〜87%と高くなるが、偽陽性率も高くなり特異度は 45〜100%とばらつきが大きい。
ニトログリセリン負荷チルト試験の感度は 49〜70%〜特異度は 90〜96%である。
その他には硫酸イソソルビド、エドロフォニウム、アデノシンが用いられる。具体的方法は表 12を参考にする。

2 評価(チルト試験に対する反応様式)
チルト試験の判定は、血管迷走神経神経反射による悪心、嘔吐、眼前暗黒感、めまい等の失神の前駆症状や失神を伴う血圧低下と徐脈を認めた場合に陽性とする。陽性基準としては収縮期血圧 60〜80mmHg 未満や収縮期血圧あるいは平均血圧の低下が 20〜30mmHg 以上としているが,一定の基準はない。
ESC ガイドライン 2009では、器質的心疾患を有しない例において、
・反射性の低血圧・徐脈が誘発され失神が再現される場合に血管迷走神経性失神と診断し(クラス I)
・器質的心疾患を有する例においても反射性の低血圧・徐脈が誘発され失神が再現される場合は血管迷走神経性失神と診断する(クラスII a)。
ただし器質的心疾患を有する例においては、チルト試験の陽性所見により診断する前に不整脈や他の心血管系失神の原因の除外が必要である(クラスII a)。
低血圧や徐脈を伴わない意識消失が誘発された場合は,精神疾患による“偽失神” の診断を考慮する(クラスII a)ことが推奨されている。
チルト試験で誘発される血管迷走神経性失神は心拍数と血圧の反応から 3 つの病型に分類される(表 13)。

さて、血管迷走神経性失神の治療です。
クラスI
1. 病態の説明
2. 誘因を避ける: 脱水、長時間の立位、飲酒、塩分制限等
3. 誘因となる薬剤の中止・減量: α遮断薬、硝酸薬、利尿薬等
4. 前駆症状出現時の失神回避法
クラスII a
1. 循環血漿量の増加: 食塩補給,鉱質コルチコイド(フルドロコルチゾン 0.02〜0.1mg/日分2〜3)
2. 弾性ストッキング
3. 起立調節訓練法(チルト訓練)
4. 上半身を高くしたセミファウラー位での睡眠
5. α刺激薬(ミドドリン 4mg/ 日分2)
6. 心抑制型の自然発作が心電図で確認された、治療抵抗性の再発性失神患者(40 歳以上)に対するペースメーカ(DDD、DDI)
クラスII b
1. β遮断薬: プロプラノロール 30〜60mg/日分3、メトプロロール 60〜120mg/日分3 等
2. ジソピラミド 200〜300mg/ 日分2=〜3
3. チルト試験で心抑制型が誘発された、治療抵抗性の再発性失神患者(40歳以上)に対するペースメーカ(DDD、、DDI)
治療薬では、交感神経作動薬でも、α-刺激薬とβ-遮断薬というベクトルが異なる薬剤が併記されているのが不思議です。この辺は、循環器専門医に管理をお願いした方が安全ですね。
非薬物療法の失神回避方法は参考になります;
2)非薬物治療
1 失神回避方法
反射性(神経調節性)失神の前兆を自覚した場合には、その場でしゃがみ込んだり横になったりすることが最も効果的である。それ以外に、
(1) 立ったまま足を動かす
(2) 足を交差させて組ませる
(3) お腹を曲げてしゃがみ込ませる
(4) 両腕を組み引っぱり合う,
等の体位あるいは等尺性運動によって数秒から 1 分以内に血圧を上昇させ、失神発作を回避あるいは遅らせ、転倒による事故や外傷を予防することができる
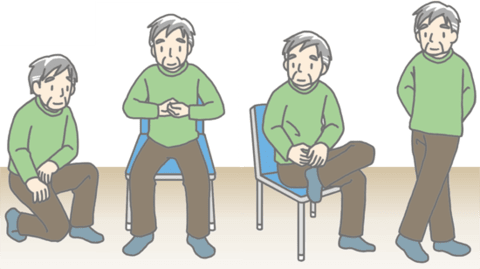
(日経メディカルより)
2 失神の予防治療
i) ペースメーカ治療(省略)
ii) 起立調節訓練法(チルト訓練)
Ector が初めて本治療法の有効性を報告し、チルト訓練と命名した。チルト台を使用せず自宅等の壁を利用して自分で起立訓練を行う起立調節訓練法としても報告されている。本治療法は薬物治療の必要性がなく、また自宅や職場でも自分で安全にいつでも行うことができる。
起立調節訓練法は,
・両足を壁の前方 15〜20cm に出し
・臀部、背中、頭部で後ろの壁に寄りかかる姿勢を 30 分 継続する
ものである。これを 1 日に 1〜2 回、毎日繰り返す。多くの失神患者は,トレーニング開始直後は壁に寄りかかる姿勢で 30 分間起立することはできないが、毎日これを繰り返すことにより起立持続時間は徐々に延長し、トレーニング開始後 2〜3 週間で 30 分間立てるようになる。起立調節訓練中は下半身を決して動かしてはいけないことを患者に伝えておく(筋肉収縮が働き静脈還流が増加するから)。いったん30分間の立位維持姿勢が可能となると、その後は 1 日 1 回 30 分間の 起立調節訓練を毎日継続させることで失神発作の再発は長期にわたって予防される。1 日 1 回のトレーニングが有効性と継続性の面から血管迷走神経性失神の治療手段としてふさわしい。この治療法が有効であるのは、立位負荷直後の交感神経機能の亢進がトレーニングによ って有意に抑制されるためと考えられる 。
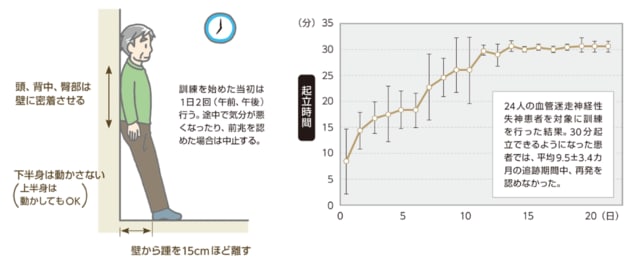
(日経メディカルより)
起立調節訓練法はNHK-Eテレの今日の健康「起立性調節障害」でも紹介されていました。1日30分、壁に背中を付けて寄りかかるだけの訓練で数週間後には明らかな改善が得られるとすれば、試す価値が大いにありますね。
ここで気づいたのですが、チルト試験の目的の中にあった「血管迷走神経性失神と起立性低血圧の鑑別」の解説が見当たりません!
その後、読み進めると項目12に「小児の失神」という項目がありました。その最初に、
1.反射性失神、自律神経失調症、起立性低血圧
小児、特に思春期の失神の原因として最も多い。反射性失神の項を参照のこと。
これだけ?
それに反射性失神と起立性低血圧が一緒にされているし・・・ガッカリです。
結局私の疑問は解決せず、モヤモヤしたものが残りました。
心原性は小児ではまれで、検査で鑑別可能と思われますので省略します。
次に「体位性起立頻脈症候群」という項目。徐脈ではなく、頻脈になるのですね。立ったときに動悸を訴える、けど血圧は保たれるのが特徴のようです。
【体位性起立頻脈症候群】(POTS:postural orthostatic tachycardia syndrome)
本症候群は失神を来たすことは一般的にはないが、病態生理は血管迷走神経性失神に類似している。
チルト試験で異常な心拍数の増加を示し、多くの場合起立 2 分以内に心拍数が 120〜170/ 分まで増加 する。
POTSとほぼ同義語とされる特発性起立不耐症 (idiopathic orthostatic intolerance)の有病率は少なくと も 1/500 以上にのぼり,全米で 50 万人以上の患者がいる とされる。患者の大半は 15〜50 歳、平均年齢は 30 代前半であり、男女比は 1:4〜5 で若年女性に好発する。成人の慢
性疲労症候群例の 25〜50%に POTS が認められる。
症状:立位に伴う動悸、ふらつき、疲労感、全身倦怠感が主体であるが、多彩な症状を認める。これらの症状は脳血流低下に基づくものであり、正確な機序は不明である。静脈還流量の減少、過換気やそれに伴う低 CO2 血症による脳循環調節の異常、脳動脈収縮が、めまいや眼前暗黒感、頭痛等の症状の原因となる。発汗や顔面紅潮等の交感神経刺激症状、悪心等の迷走神経刺激症状もみられ、さらに振戦やパニック障害のような不安神経症状を呈する。皮膚への血流低下により、四肢特に下肢のチアノーゼがみられることが多く、下肢に広汎に広がりまだら模様を呈する。
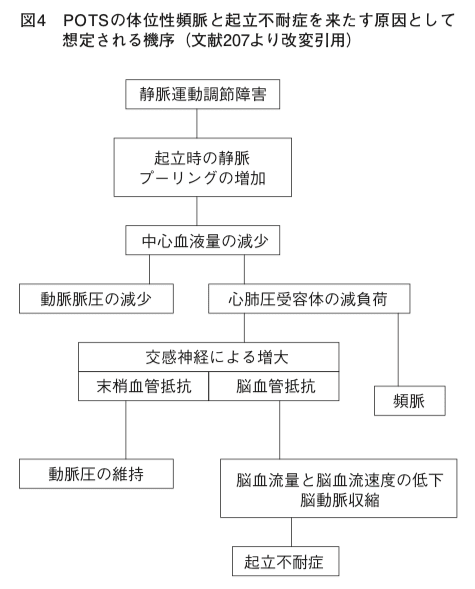
診断:表 15(⇩)に診断基準を示す。起立もしくはチルト 5 分以内に臥位に比べ心拍数が30/ 分以上増加するが、起立性低血圧を認めない。この際に臨床経過と同様なめまい、立ちくらみ、視野異常、動悸、振戦、脱力感等多彩な起 立不耐症の症状がみられる。

“動悸”という訴えで、起立性低血圧や反射性失神とは鑑別可能ですね。
さて、14 番目に「採血と失神」という項目を見つけました。思春期女子の懸念事項の一つなので取りあげます。
14 採血と失神
採血時(献血を含む)の合併症の中で失神発作は最も頻度の高い合併症であり、血管迷走神経反応(vasovagal reaction:VVR)によって発生すると考えられている。
VVRは軽症と重症に分けられるが(表18⇩)、一般献血者を対象とした日本赤十字社の統計によると、献血時に発生した軽症VVRの発生頻度は0.76%(男性 0.605%、女性 1.012%)、重症 VVR の発生頻度は 0.027 %(男性 0.021%、女性 0.036%)である。VVRの発生は採血開始5分以内に発生することが最も多いが、採血中または採血前にも発生する。心理的不安、緊張もしくは採血に伴う神経生理学的反応によって発生する場合が多い。症状には個人差があるが、軽症から放置により重症に進行し、気分不良、顔面蒼白、痙攣、尿・便失禁に至る。

危険因子:
VVR におけるハイリスクと考えられる献血者には下記のような特徴がある。ハイリスクに該当する場合にはあらかじめ十分な注意が必要である。反射性(神経調節性)失神患者には、病歴で採血時失神の既往のある患者が比較的多い。
(1) 初回輸血
(2) 前回献血から間隔のあいた場合
(3) 若年
(4) 失神の既往(強い立ちくらみや反射性(神経調節性)失神の既往、過換気症候群を含む)
(5) 献血に対する強い不安感や緊張感(採血時の合併症経験))
(6) 強い空腹、食べ過ぎ、強い疲労感、睡眠不足
(7) 体重・血圧(※)等が採血基準の最低値・最高値(特に女性)
(8) 献血後、身体に負荷のかかる予定(急ぎの移動、重労働、激しいスポーツ等)
(9) 衣類等により体を強く締め付けた状態
(10) 水分摂取不足
※ 献血の血圧基準は収縮期血圧が90mmHg以上
予防と処置・対応;
採血の方法、採血室の温度、環境、献血者の緊張度や体調が影響する。定期的に採血施行者の教育訓練を実施し、専門的知識を備え、応急処置について熟知し、迅速な対応を計ることが重要である。合併症を起こした献血者に対しては、その場で症状が回復しても注意を怠らず、電話等によりその後の状況を把握する。処置および対応は,以下のように行う。
(1) 医師の診察を受けさせる
(2) 献血者に安心させるように声をかけると同時に仰臥位にして頭部低位にする
(3) 症状の改善がなければ採血を中止する
(4) 衣服を緩め、足元を保温する
(5) 脈拍を測定し、適宜血圧を測定する
(6) 悪心がある場合はゆっくりと深呼吸させ、嘔吐に備えて顔を横に向け容器等の準備を行う
(7) 失神した場合は、名前を呼ぶ等声をかける
(8) 舌根沈下の恐れがある場合は、気道の確保を計る
(9) 血圧低下が続く場合、医師の指示により適宜補液等を行う
(10) 回復後は水分補給を行い、十分休養させる
(11) 医師の判断により帰宅させる。状況に応じてタクシーを利用するか、付き添って送り届ける
(12) 症状によっては医療機関を受診させる
なるほど。
思春期女子に予防接種をする際は、あらかじめ危険因子をチェックし、当てはまるならベッドに寝かせて接種し、しばらく様子観察してから帰宅してもらう、という方法がよさそうです。
以上、「失神の診断・治療ガイドライン2012」の拾い読みでした。
結局、「反射性失神」と「起立性低血圧による失神」の鑑別は迷宮入りです。
従来、思春期特有の自律神経失調症である起立性調節障害を念頭に置いて診療してきました。
しかし、2012年に発表された「失神の診断・治療ガイドライン」(合同研究班参加学会:日本循環器学会,日本救急医学会,日本小児循環器学会,日本心臓病学会,日本心電学会,日本不整脈学会)を読むと、「反射性(神経調節性)失神」に当てはまるのではないか、と感じました。このガイドラインには起立性調節障害の記述が見当たらず、起立性調節障害の成人版とも言える起立性低血圧による失神が、反射性失神とは別項目で論じられています。つまり、「起立性低血圧」(≒起立性調節障害)と「反射性失神」を別のものとしているのです。

一方、馴染みのある起立性調節障害の項目を読むと、起立性調節障害の中の一型として「血管迷走神経性失神」が位置づけられています。
微妙な表現ですが“神経調節性”と“血管迷走神経性”は同じようなものと考えてよいのでしょう(学会間で用語の統一をしていただきたいものです)。
これはどういうことでしょうか?
起立性調節障害と反射性失神の関係を明らかにすべく、手元の資料とネット検索で探ってみました。
まずは失神から鑑別診断を始める、「失神の診断・治療ガイドライン2012年改訂版」(JCS2012)から。
失神(syncope、faint)の定義は、
失神とは「一過性の意識消失の結果、姿勢が保持できなくなり、かつ自然に、また完全に意識の回復が見られること」
「意識障害」を来たす病態のなかでも、速やかな発症、一過性、速やかかつ自然の回復という特徴を持つ 1 つの症候群であり、前駆症状(浮動感、悪心、発汗、視力障害等)を伴うこともあれば伴わないこともある。共通する病態は「脳全体の一過性低灌流」(脳循循環が6〜8秒間中断されれば完全な意識消失に至り、収縮期血圧が60mmHgまで低下すると失神に至る。また脳への酸素供給が20%減少しただけでも、意識消失を来たす)である。
失神様の症状は多岐にわたりますが、このガイドラインでは「本ガイドラインは欧州心臓病学会(European Society of Cardiology: ESC)のガイドラインに倣い,脳全体の一過性低灌流 によるものを失神として扱うこととする」との前提。
鑑別を要する病態を表にまとめています;

つまり、脳卒中とかてんかんは失神に含まれないのですね。
そして、失神の種類を大きく3つに分けています。
1.起立性低血圧による失神(9%)
2.反射性(神経調節性)失神(21%)
3.心原性失神(10%)
前述のように、1と2が別項目になっていますね。
頻度については以下の記述;
米国Framingham 研究における失神の原因別頻度は,
・心原性が10%
・血管迷走神経性が21%
・起立性低血圧が9%
・原因不明が37%。
欧米のhospital-based studyの報告は,主にED(emergency department)を受診した失神疑いの一過性意識障害患者を対象としており,原因別頻度は、
・心原性失神が 5〜37%
・反射性(神経調節性) 失神が 35〜65%
・起立性低血圧が 3〜24%
・原因不明が 5〜41%
年齢別では、若年者では反射性(神経調節性)失神の頻度が高く、高齢者では心原性失神、起立性低血圧の頻度が高くなる傾向を認める。

あれ、全体的に起立性低血圧(≒起立性調節障害)の頻度は低く、さらに若年者(ここでは40歳以下)では起立性調節障害ではなく反射性失神の頻度が高い、とあります。
私のイメージと少々異なります。
失神による外傷の頻度は、
我が国の報告では,救急搬送された失神患者の 17%が外傷を合併していた。ED 受診者を対象とした欧米の報告では、外傷の合併率は 26〜31%、うち骨折等の重症外傷が 5〜10%、打撲や血腫等の軽症外傷が 21〜25 %であった。
診断の項目では、
反射性(神経調節性)失神や起立性失神では臥位・立位の血圧測定あるいはチルト試験を行う。
とあります。この“チルト試験”は起立性調節障害のガイドラインでも出てくる用語ですね。
さて、各論です。
【起立性低血圧】
これまでの本学会の失神ガイドラインでは、起立性低血圧については、主にいわゆる古典的起立性低血圧(classical orthostatic hypotension)の診断・原因疾患を述べてきた。しかし、臨床的には起立性低血圧による失神は、起立不耐症(II─ 3. 体位性起立頻脈症候群の項参照)を伴う反射性(神経調節性)失神とその症状・病態が共通することが多い。このことは表 9 のごとく、ESC 2009 のガイドラインで強調されている。古典的起立性低血圧は、仰臥位または坐位から立位への体位変換に伴い、起立 3 分以内に収縮期血圧が 20mmHg 以上低下する
か、または収縮期血圧の絶対値が 90mmHg 未満に低下、あるいは拡張期血圧の 10mmHg 以上の低下が認められた際に診断される。失神の原因疾患としての起立性低血圧には、初期起立性低血圧(Initialorthostatic hypotension)、遅延性(進行性)起立性低血圧[delayed
(progressive)orthostatic hypotension]、体位性起立頻脈症候群[postural(orthostatic)tachycardia syndrome:POTS]も含まれている(表 9)。

「起立性低血圧による失神は、起立不耐症を伴う反射性(神経調節性)失神とその症状・病態が共通することが多い」
これです、これ!
ここが混乱の元。
まあ、似ていることをGL作成者も認めているのですね。
表を眺めると、立位をとってからの発症時間が異なることに気づきます。
そして診断には「起立試験」「チルト試験」が必要と書かれています。
しかし、似たような病態の疾患概念をこう並べられても、理解しにくいこと甚だしい。正しく見分けられる人がいるんでしょうか?
起立性低血圧をきたす病態の表は、

見ているだけでうんざりしますが・・・成人では薬剤性や基礎疾患の有無を確認する必要があるのですね。
思春期小児では、主に(1)特発性自律神経障害、の①純粋自律神経失((Bradbury-Eggleston 症候群)がほとんどと思われます。
一般に、起立性低血圧の診断には能動的立位 5 分間が推奨されているが、約 3 分間の起立で起立性低血圧の 約 90%が診断可能である。起立性低血圧に伴う失神の症状は、朝起床時、食後、運動後にしばしば悪化する。食後に惹起される失神は殊に高齢者に多く、食後の腸管への血流再分布が原因とされる。
起立性低血圧の治療について;
クラスI
1. 急激な起立の回避
2. 誘因の回避: 脱水,過食,飲酒等
3. 誘因となる薬剤の中止・減量: 降圧薬、前立腺疾患治療薬としてのα遮断薬、硝酸薬、利尿薬等
4. 適切な水分・塩分摂取(高血圧症がなければ,水分 2〜3L/ 日および塩分 10g/ 日)
クラスIIa 2
1. 循環血漿量の増加: 食塩補給、鉱質コルチコイド(フルドロコルチゾン 0.02〜0.1mg/ 日分 2〜3),エリスロポエチン
2. 腹帯・弾性ストッキング
3. 上半身を高くした睡眠(10度の頭部挙上)
4. α刺激薬: 塩酸ミドドリン 4mg/ 日 分2、塩酸エチレフリン 15 ~ 30mg/ 日分3
ああ、表になっていました;

基本的には生活上の注意で、薬物療法は起立性調節障害に使われるものと同じですね。
治療が同じだったら、疾患名を区別する必要がどこまであるんだろう?
さて次は、反射性失神の項目を読んでみましょう。
【反射性失神】
まず、用語の確認。
本改訂版では、失神の発生に自律神経反射が密接に関係している
1.血管迷走神経性失神(vasovagal syncope)
2.頸動脈洞症候群(省略)
3.状況失神(situational syncope)(省略)
を反射性失神(神経調節性失神)と総称する。
1.血管迷走神経性失神
血管迷走神経性失神は、様々な要因により
・交感神経抑制による血管拡張(血圧低下)と
・迷走神経緊張による徐脈が、
様々なバランスをもって生じる結果、失神に至る。
さらに細かく、
(1) 一過性徐脈により失神発作に至る心抑制型(cardioinhibitory type)
(2) 徐脈を伴わず、一過性の血圧低下のみにより失神発作に至る血管制型(vasodepressor type),
(3) 徐脈と血圧低下の両者を伴う混合型(mixed type)
に分類される。
ハイハイ。分類好きですねえ。ますますわかりにくくなります。
患者の多くは、程度の差はあれ発作直前に前駆症状として頭重感や頭痛・複視、嘔気・嘔吐、腹痛、眼前暗黒感等の何らかの前兆を自覚している。失神の原因となる徐脈には洞徐脈や洞停止が多いが、房室ブロックもまれではない。 我が国では血管抑制型や混合型による発作頻度が比較的高いが、欧米ではむしろ心抑制型の発生頻度が高い。
“前駆症状”や“前徴”は鑑別の際に大切です。
それよりもここで気になったのは“徐脈”の実体で、「洞徐脈」はわかるけど、「洞停止」「房室ブロック」などの明らかな不整脈も入っていることです。
血管迷走神経性失神は、長時間の立位あるいは坐位姿勢、痛み刺激、不眠・疲労・恐怖等の精神的・肉体的ストレス、さらには人混みの中や閉鎖空間等の環境要因が誘因となって発症し、自律神経調節の関与が発症に関わっている。血管迷走神経性失神は体動時に発生することは少なく、立位あるいは坐位で同一姿勢を維持しているときに発生しやすい。失神発作は、日中、特に午前中に発生することが多く、失神の持続時間は比較的短く(1 分以内)、転倒による外傷以外には特に後遺症を残さず、生命予後は良好である。
血管迷走神経性失神を疑う臨床的に有用な所見には、
(1) 前兆としての腹部不快感
(2) 失神の初発から最後の発作の期間が 4 年以上
(3) 意識回復後の悪心や発汗
(4) 顔面蒼白
(5) 前失神状態の既往がある
このような失神発作時の状況から血管迷走神経性失神を疑うことができる(この失神の診断と治療効果の判定にはチルト試験が有力である)。
まるで起立性調節障害の解説を読んでいるようです。
病態生理の項目を読んでいても、用語がたくさん羅列されてわかりにくく、さらに「この病態だけでは説明しきれないことがある」とも書いてあるので、理解することをあきらめました。
シェーマの方がまだわかりやすい;

このチルト試験は、X線の造影検査をするような大がかりな器械が必要なので、開業医院ではできず、病院レベルの検査です。
必要な場合(⇩)は紹介することになります。
※ チルト試験(head-up tilt test)の適応
クラスI
1. ハイリスク例(例えば外傷の危険性が高い、職業上問題がある場合)の単回の失神と,器質的心疾患を有しないかもしくは器質的心疾患を有していても、諸検査で他の失神の原因が除外された場合の再発性失神に対するチルト試験
2.血管迷走神経性失神の起こしやすさを明らかにすることが臨床的に有用である場合のチルト試験
クラスII a
1. 血管迷走神経性失神と起立性低血圧の鑑別
2. 明らかな原因(心停止、房室ブロック)等が同定されているが、血管迷走神経性失神も起こしやすく治療方針への影響が考えられる例
3. 運動誘発性あるいは運動に関係する失神の評価
クラスII b
1. てんかん発作と痙攣を伴う失神の鑑別
2. 再発性の原因不明の意識消失の評価
3. 精神疾患を有する頻回の失神発作例の評価
ここにもマイ・キーワードが出てきました。
降らすIIa-1 に「血管迷走神経性失神と起立性低血圧の鑑別」とあります。
やはり、似ているけど区別する必要がある病態ということですね。
さらにこのような記述もありました;
血管迷走神経性失神のみならず、様々な原因による起立性低血圧、体位性起立頻脈症候群等起立不耐症(orthostatic intolerance) を伴う自律神経機能異常にチルト試験の適応がある。一方、外傷を伴わず、その他のリスクが高くない単回の失神発作で、血管迷走神経性失神の特徴が明らかなもの、他の特別な失神の原因が明らかで血管迷走神経性失神の起こしやすさが治療方針に影響しないものには適応となり難い。
チルト試験の実際は、結構大がかりな検査です。
検索したら動画を見つけました;
□ ヘッドアップティルト試験
1) チルト試験(head-up tilt test)
1 方法と感度・特異度
チルト試験の方法は施設により相違がみられ、統一されたプロトコールはない。検査結果を左右する因子として、
(1) 傾斜角度
(2) 負荷時間
(3) 薬物負荷の有無と薬物の種類
(4) 判定基準の差
が挙げられる。
チルト試験は傾斜角度が急峻なほど、負荷時間が長いほど静脈還流量が減少し失神の誘発率(感度)が高くなるが、特異度は低下する。原因不明の失神例に施行されたチルト試験の陽性率は、60〜80 度の傾斜でチルト単独負荷では時間が 10〜20 分間で 6〜42 %と低く、負荷時間を 30〜60 分と延長しても 24〜75%にとどまる。
イソプロテレノールは、心収縮力の増強(β1 刺激)との血管拡張(β 2 刺激)による静脈還流量の減少が反射性失神を誘発しやすくする。イソプロテレノール負荷を併用した場合に陽性率が 60〜87%と高くなるが、偽陽性率も高くなり特異度は 45〜100%とばらつきが大きい。
ニトログリセリン負荷チルト試験の感度は 49〜70%〜特異度は 90〜96%である。
その他には硫酸イソソルビド、エドロフォニウム、アデノシンが用いられる。具体的方法は表 12を参考にする。

2 評価(チルト試験に対する反応様式)
チルト試験の判定は、血管迷走神経神経反射による悪心、嘔吐、眼前暗黒感、めまい等の失神の前駆症状や失神を伴う血圧低下と徐脈を認めた場合に陽性とする。陽性基準としては収縮期血圧 60〜80mmHg 未満や収縮期血圧あるいは平均血圧の低下が 20〜30mmHg 以上としているが,一定の基準はない。
ESC ガイドライン 2009では、器質的心疾患を有しない例において、
・反射性の低血圧・徐脈が誘発され失神が再現される場合に血管迷走神経性失神と診断し(クラス I)
・器質的心疾患を有する例においても反射性の低血圧・徐脈が誘発され失神が再現される場合は血管迷走神経性失神と診断する(クラスII a)。
ただし器質的心疾患を有する例においては、チルト試験の陽性所見により診断する前に不整脈や他の心血管系失神の原因の除外が必要である(クラスII a)。
チルト試験で誘発される血管迷走神経性失神は心拍数と血圧の反応から 3 つの病型に分類される(表 13)。

さて、血管迷走神経性失神の治療です。
クラスI
1. 病態の説明
2. 誘因を避ける: 脱水、長時間の立位、飲酒、塩分制限等
3. 誘因となる薬剤の中止・減量: α遮断薬、硝酸薬、利尿薬等
4. 前駆症状出現時の失神回避法
クラスII a
1. 循環血漿量の増加: 食塩補給,鉱質コルチコイド(フルドロコルチゾン 0.02〜0.1mg/日分2〜3)
2. 弾性ストッキング
3. 起立調節訓練法(チルト訓練)
4. 上半身を高くしたセミファウラー位での睡眠
5. α刺激薬(ミドドリン 4mg/ 日分2)
6. 心抑制型の自然発作が心電図で確認された、治療抵抗性の再発性失神患者(40 歳以上)に対するペースメーカ(DDD、DDI)
クラスII b
1. β遮断薬: プロプラノロール 30〜60mg/日分3、メトプロロール 60〜120mg/日分3 等
2. ジソピラミド 200〜300mg/ 日分2=〜3
3. チルト試験で心抑制型が誘発された、治療抵抗性の再発性失神患者(40歳以上)に対するペースメーカ(DDD、、DDI)
治療薬では、交感神経作動薬でも、α-刺激薬とβ-遮断薬というベクトルが異なる薬剤が併記されているのが不思議です。この辺は、循環器専門医に管理をお願いした方が安全ですね。
非薬物療法の失神回避方法は参考になります;
2)非薬物治療
1 失神回避方法
反射性(神経調節性)失神の前兆を自覚した場合には、その場でしゃがみ込んだり横になったりすることが最も効果的である。それ以外に、
(1) 立ったまま足を動かす
(2) 足を交差させて組ませる
(3) お腹を曲げてしゃがみ込ませる
(4) 両腕を組み引っぱり合う,
等の体位あるいは等尺性運動によって数秒から 1 分以内に血圧を上昇させ、失神発作を回避あるいは遅らせ、転倒による事故や外傷を予防することができる

(日経メディカルより)
2 失神の予防治療
i) ペースメーカ治療(省略)
ii) 起立調節訓練法(チルト訓練)
Ector が初めて本治療法の有効性を報告し、チルト訓練と命名した。チルト台を使用せず自宅等の壁を利用して自分で起立訓練を行う起立調節訓練法としても報告されている。本治療法は薬物治療の必要性がなく、また自宅や職場でも自分で安全にいつでも行うことができる。
起立調節訓練法は,
・両足を壁の前方 15〜20cm に出し
・臀部、背中、頭部で後ろの壁に寄りかかる姿勢を 30 分 継続する
ものである。これを 1 日に 1〜2 回、毎日繰り返す。多くの失神患者は,トレーニング開始直後は壁に寄りかかる姿勢で 30 分間起立することはできないが、毎日これを繰り返すことにより起立持続時間は徐々に延長し、トレーニング開始後 2〜3 週間で 30 分間立てるようになる。起立調節訓練中は下半身を決して動かしてはいけないことを患者に伝えておく(筋肉収縮が働き静脈還流が増加するから)。いったん30分間の立位維持姿勢が可能となると、その後は 1 日 1 回 30 分間の 起立調節訓練を毎日継続させることで失神発作の再発は長期にわたって予防される。1 日 1 回のトレーニングが有効性と継続性の面から血管迷走神経性失神の治療手段としてふさわしい。この治療法が有効であるのは、立位負荷直後の交感神経機能の亢進がトレーニングによ って有意に抑制されるためと考えられる 。

(日経メディカルより)
起立調節訓練法はNHK-Eテレの今日の健康「起立性調節障害」でも紹介されていました。1日30分、壁に背中を付けて寄りかかるだけの訓練で数週間後には明らかな改善が得られるとすれば、試す価値が大いにありますね。
ここで気づいたのですが、チルト試験の目的の中にあった「血管迷走神経性失神と起立性低血圧の鑑別」の解説が見当たりません!
その後、読み進めると項目12に「小児の失神」という項目がありました。その最初に、
1.反射性失神、自律神経失調症、起立性低血圧
小児、特に思春期の失神の原因として最も多い。反射性失神の項を参照のこと。
これだけ?
それに反射性失神と起立性低血圧が一緒にされているし・・・ガッカリです。
結局私の疑問は解決せず、モヤモヤしたものが残りました。
心原性は小児ではまれで、検査で鑑別可能と思われますので省略します。
次に「体位性起立頻脈症候群」という項目。徐脈ではなく、頻脈になるのですね。立ったときに動悸を訴える、けど血圧は保たれるのが特徴のようです。
【体位性起立頻脈症候群】(POTS:postural orthostatic tachycardia syndrome)
本症候群は失神を来たすことは一般的にはないが、病態生理は血管迷走神経性失神に類似している。
チルト試験で異常な心拍数の増加を示し、多くの場合起立 2 分以内に心拍数が 120〜170/ 分まで増加 する。
POTSとほぼ同義語とされる特発性起立不耐症 (idiopathic orthostatic intolerance)の有病率は少なくと も 1/500 以上にのぼり,全米で 50 万人以上の患者がいる とされる。患者の大半は 15〜50 歳、平均年齢は 30 代前半であり、男女比は 1:4〜5 で若年女性に好発する。成人の慢
性疲労症候群例の 25〜50%に POTS が認められる。
症状:立位に伴う動悸、ふらつき、疲労感、全身倦怠感が主体であるが、多彩な症状を認める。これらの症状は脳血流低下に基づくものであり、正確な機序は不明である。静脈還流量の減少、過換気やそれに伴う低 CO2 血症による脳循環調節の異常、脳動脈収縮が、めまいや眼前暗黒感、頭痛等の症状の原因となる。発汗や顔面紅潮等の交感神経刺激症状、悪心等の迷走神経刺激症状もみられ、さらに振戦やパニック障害のような不安神経症状を呈する。皮膚への血流低下により、四肢特に下肢のチアノーゼがみられることが多く、下肢に広汎に広がりまだら模様を呈する。

診断:表 15(⇩)に診断基準を示す。起立もしくはチルト 5 分以内に臥位に比べ心拍数が30/ 分以上増加するが、起立性低血圧を認めない。この際に臨床経過と同様なめまい、立ちくらみ、視野異常、動悸、振戦、脱力感等多彩な起 立不耐症の症状がみられる。

“動悸”という訴えで、起立性低血圧や反射性失神とは鑑別可能ですね。
さて、14 番目に「採血と失神」という項目を見つけました。思春期女子の懸念事項の一つなので取りあげます。
14 採血と失神
採血時(献血を含む)の合併症の中で失神発作は最も頻度の高い合併症であり、血管迷走神経反応(vasovagal reaction:VVR)によって発生すると考えられている。
VVRは軽症と重症に分けられるが(表18⇩)、一般献血者を対象とした日本赤十字社の統計によると、献血時に発生した軽症VVRの発生頻度は0.76%(男性 0.605%、女性 1.012%)、重症 VVR の発生頻度は 0.027 %(男性 0.021%、女性 0.036%)である。VVRの発生は採血開始5分以内に発生することが最も多いが、採血中または採血前にも発生する。心理的不安、緊張もしくは採血に伴う神経生理学的反応によって発生する場合が多い。症状には個人差があるが、軽症から放置により重症に進行し、気分不良、顔面蒼白、痙攣、尿・便失禁に至る。

危険因子:
VVR におけるハイリスクと考えられる献血者には下記のような特徴がある。ハイリスクに該当する場合にはあらかじめ十分な注意が必要である。反射性(神経調節性)失神患者には、病歴で採血時失神の既往のある患者が比較的多い。
(1) 初回輸血
(2) 前回献血から間隔のあいた場合
(3) 若年
(4) 失神の既往(強い立ちくらみや反射性(神経調節性)失神の既往、過換気症候群を含む)
(5) 献血に対する強い不安感や緊張感(採血時の合併症経験))
(6) 強い空腹、食べ過ぎ、強い疲労感、睡眠不足
(7) 体重・血圧(※)等が採血基準の最低値・最高値(特に女性)
(8) 献血後、身体に負荷のかかる予定(急ぎの移動、重労働、激しいスポーツ等)
(9) 衣類等により体を強く締め付けた状態
(10) 水分摂取不足
※ 献血の血圧基準は収縮期血圧が90mmHg以上
予防と処置・対応;
採血の方法、採血室の温度、環境、献血者の緊張度や体調が影響する。定期的に採血施行者の教育訓練を実施し、専門的知識を備え、応急処置について熟知し、迅速な対応を計ることが重要である。合併症を起こした献血者に対しては、その場で症状が回復しても注意を怠らず、電話等によりその後の状況を把握する。処置および対応は,以下のように行う。
(1) 医師の診察を受けさせる
(2) 献血者に安心させるように声をかけると同時に仰臥位にして頭部低位にする
(3) 症状の改善がなければ採血を中止する
(4) 衣服を緩め、足元を保温する
(5) 脈拍を測定し、適宜血圧を測定する
(6) 悪心がある場合はゆっくりと深呼吸させ、嘔吐に備えて顔を横に向け容器等の準備を行う
(7) 失神した場合は、名前を呼ぶ等声をかける
(8) 舌根沈下の恐れがある場合は、気道の確保を計る
(9) 血圧低下が続く場合、医師の指示により適宜補液等を行う
(10) 回復後は水分補給を行い、十分休養させる
(11) 医師の判断により帰宅させる。状況に応じてタクシーを利用するか、付き添って送り届ける
(12) 症状によっては医療機関を受診させる
なるほど。
思春期女子に予防接種をする際は、あらかじめ危険因子をチェックし、当てはまるならベッドに寝かせて接種し、しばらく様子観察してから帰宅してもらう、という方法がよさそうです。
以上、「失神の診断・治療ガイドライン2012」の拾い読みでした。
結局、「反射性失神」と「起立性低血圧による失神」の鑑別は迷宮入りです。















